1. INTRODUCTION
– La survie des arrêts cardiaques traumatiques (ACRT) est comparable à celui des ACR non traumatiques.
– Cependant, le pronostic fonctionnel et neurologique est plus sombre, sauf si la cause est immédiatement curable (ex : pneumothorax).
– L’amélioration de ce pronostic passe alors par une prise en charge plus spécifique et agressive tenant compte spécifiquement des causes dites réversibles que sont notamment l’hypovolémie, l’hypoxémie le pneumothorax compressif et la tamponnade.
2. PRINCIPALES CAUSES D’ACRT
- Atteintes Circulatoires
- Hypovolémiques par hémorragies extériorisées et/ou internes (principales causes de décès dans les premières minutes)
- Obstructives
- Pneumothorax compressif (jusqu’à 20% d’incidence) ± hémothorax
- Tamponnade
- Embolies pulmonaires (gazeuse, graisseuse)
- Cardiaques
- " Commotio cordis ", TDR-TDC
- Contusion, IDM
- Atteintes Respiratoires (hypoxémie)
- Obstruction des VAS
- Atteinte de la commande neurologique ventilatoire
- Atteinte de la mécanique ventilatoire
- Atteintes Neurologiques
- Traumatisme Crânien Grave
- Traumatisme Médullaire Grave haut situé
Pour certains auteurs, les principales causes curables à prendre en compte sont regroupées sous l’acronyme HOT (Hypovolémie, hypOxémie, sous Tension pneumothorax / péricarde).
3. PROTOCOLE PROPOSE
– La prise en charge spécifique des ACR traumatiques est résumée dans le schéma ci-dessous.
– Le problème principal est celui de la gestion du temps pour les patients ayant une chance de survie.
– Il s’agit de gérer les principales causes curables " HOT " dans un temps très court compatible avec la survie cérébrale, tout en assurant la meilleure perfusion cérébrale possible grâce à la RCP.
– Sur place, cette gestion spécifique des causes curables doit être la plus courte possible (< 10 minutes).
– Avant l’arrivée du moyen médicalisé sur les lieux, plusieurs actions peuvent permettre de gagner du temps s’il existe une chance de survie :
- L’envoi précoce d’une escorte motorisée ;
- L’anticipation par la coordination médicale de la recherche d’une destination hospitalière ;
- L’idéal étant que l’AR soit déjà informée d’une destination possible (accord de principe du service receveur) pour le cas où une indication de thoracotomie de sauvetage hospitalière serait retenue.
- La réanimation peut alors s’effectuer en roulant vers le centre receveur, après confirmation de la destination via la coordination médicale et le SAMU.
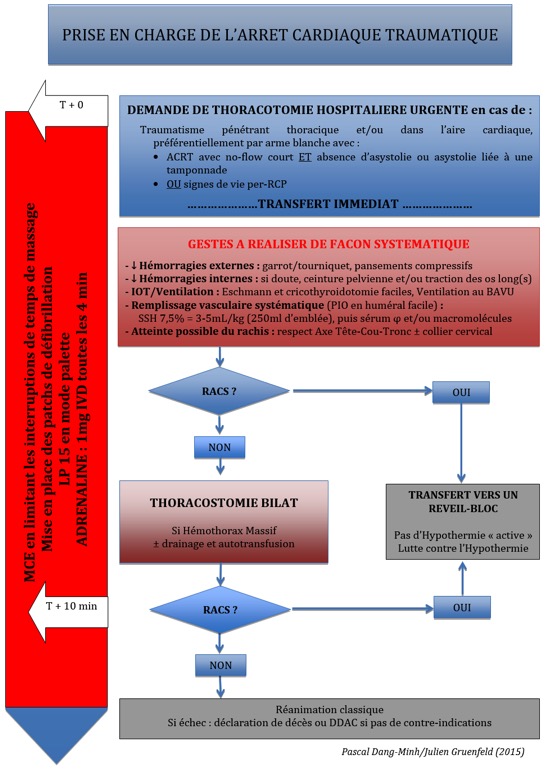
4. COMMENTAIRES SUR L’ALGORITHME
4.1 Rappel sur le non-acharnement thérapeutique
Ne pas réanimer les ACRT dont les lésions ne sont compatibles ni avec la survie ni avec une procédure de prélèvement sur DDAC.
4.2 Indications de transfert immédiat vers une éventuelle thoracotomie de sauvetage hospitalière
– Indications rares, mais à envisager dès les premières minutes de prise en charge médicalisée en cas de :
- Traumatisme pénétrant thoracique et/ou dans l’aire cardiaque, préférentiellement par arme blanche avec
- ACRT devant témoin avec no-flow court ET absence d’asystolie ou asystolie liée à une tamponnade
OU - signes de vie per-RCP
- ACRT devant témoin avec no-flow court ET absence d’asystolie ou asystolie liée à une tamponnade
– Si acceptation : transfert immédiat avec conditionnement spécifique minimal pendant le transport : DAMCE, IOT, puis thoracostomie bilatérale ± drainage ... L’objectif est un temps de low flow total (ACR-admission bloc opératoire) le plus court possible (idéalement ≤ 15 minutes).
– Si pas d’indication de transfert immédiat, poursuivre la réanimation sur place.
4.3 La RCP est similaire à celle de tout ACR
– Limiter les ITM, pose des patchs de défibrillation du LP15 et mode palettes
– Si rythme choquable → algorithme correspondant (cf. protocole sur l’AC non traumatique)
– Adrénaline : 1 mg IVD toutes les 4 min (ou 10μg/kg IVD chez l’enfant)
4.4 La PEC des causes curables est effectuée simultanément dès les premières minutes de RCP
- Contrôle des hémorragies externes
- Les garrots (tourniquets ou pneumatiques) sont utilisés en cas de saignement actif des membres.
- Les pansements compressifs ± Quickclot®, la pince hémostatique sont utilisés en cas d’hémorragies non accessibles aux tourniquets
- Agrafer les plaies du scalp très hémorragiques
- Contrôle des hémorragies internes
- Ceinture pelvienne systématique en cas de suspicion de fracture instable du bassin

- Réaligner ± traction sur les fractures fermées des os longs (fémur)
- Pas de niveau de preuve pour l’acide tranexamique dans l’ACRT, mais au vu de la balance bénéfice risque, il est envisageable de l’administrer si cela ne génère pas de retard sur les autres éléments de prise en charge
- IOT (Séquence simple et rapide)
- Rectitude de l’axe tête-cou-tronc en cas de doute sur l’intégrité du rachis (manœuvre de Baltimore)
- Sonde d’intubation classique (pas de Boussignac®) avec mandrin d’Eschmann à portée de main
- Passer rapidement à la cricothyroidotomie si IOT présumée difficile (2 tentatives ou Cormack 4 à la première laryngoscopie...)
- Ventilation en pression positive (au BAVU)
- Remplissage vasculaire
- Un accès veineux de gros calibre est à utiliser en priorité. Pour limiter les délais d’obtention d’un tel accès, l’utilisation de la voie intra-osseuse humérale doit être privilégiée quand cela est possible.
- SSH 7,5% = 3-5 mL/kg (1 poche de 250 ml d’emblée chez l’adulte) puis relais avec SSI ou macromolécules jusqu’à obtention au moins d’un pouls carotidien per-RCP palpable (à adapter en fonction du contexte hémorragique).
- L’administration de culots globulaires rouges en pré-hospitalier est rarement indiquée du fait des délais d’acheminement et de la priorité donnée à l’évacuation. Cependant, leur utilisation peut être parfois justifiée sous réserve d’avoir été anticipée (idéalement dès l’appel), notamment après RACS et/ou en cas de mécanisme hémorragique évident et contrôlable (plaie garrotable). En tout état de cause, la transfusion ne doit jamais retarder l’évacuation.
- Autotransfusion : indication en cas d’hémothorax massif. Elle ne doit jamais retarder l’évacuation et peut être réalisée en même temps que le transport.
- Thoracostomie bilatérale per RCP systématique après IOT en l’absence de rythme choquable ou de RACS (cf. annexe 1)
- Ponction péricardique
- Elle peut s’envisager comme technique de sauvetage dans le cadre d’un ACRT avec plaie en regard de l’aire cardiaque.
- Les aiguilles " ARS® " utilisées pour les exsufflations sont les plus longues à disposition dans les ambulances de réanimation, donc celles à utiliser pour la ponction péricardique.
- L’échographie peut permettre de diagnostiquer une tamponnade puis d’en guider la ponction.
- Mais, les thoracotomies mettent souvent en évidence un caillot qui bouche l’aiguille. Aussi, ce geste ne doit pas retarder le transfert in extremis vers le bloc opératoire.
4.5 En cas de RACS, quelle que soit la durée de réanimation
– Pas d’hypothermie active mais au contraire lutte contre l’hypothermie passive
– Transfert immédiat vers un centre de traumatologie (réveil) tout en poursuivant le conditionnement du patient.
4.6. Si absence de RACS au décours d’une réanimation bien conduite (durée selon clinique et contexte)
– Discuter indication de DDAC (cf. annexe 3)
ABREVIATIONS
- ACRT = Arrêt Cardio-Respiratoire Post-Traumatique
- DAMCE = Dispositif automatisé de Massage Cardiaque Externe (LUCAS©)
- DDAC = Procédure de prélèvement sur Donneur Décédé après Arrêt Cardiaque
- ENS = Echelle Numérique Simple (douleur)
- IDM = Infarctus Du Myocarde
- IOT = Intubation Orotrachéale
- ITM = Interruptions de Temps de Massage Cardiaque Externe
- PEC = Prise en Charge
- PNO = Pneumothorax Obstructif
- POGO = Pourcentage d’Ouverture Glottique Observable
- PS = Premiers Secours
- RACS = Reprise d’une Activité Cardiaque Spontanée
- RCP = Réanimation Cardio-Pulmonaire
- SSH = Sérum Salé Hypertonique
- SSI = Sérum Salé Isotonique (0,9%)
- TCT = Tête-Cou-Tronc
- TDC = Troubles de Conduction
- TDR = Troubles du rythme
- VAS = Voies Aériennes Supérieures
- VCI = Veine Cave Inférieure
- VS = Ventilation Spontanée
Bibliographie
1. Lockey D, Crewdson K, Davies G. Traumatic cardiac arrest : who are the survivors ? Ann Emerg Med 2006 ; 48 : 240-4
2. David JS, Gueugniaud PY, Riou B, Pham E, Dubien PY, Goldstein P, Freysz M, Petit P. Does the prognosis of cardiac arrest differ in trauma patients ? Crit Care Med 2007 ; 35(10) : 2251-5
3. Grà¤sner JT, Wnent J, Seewald S, Meybohm P, Fischer M, Paffrath T, Wafaisade A, Bein B, Lefering R ; German Resuscitation Registry Working Group, Trauma Registry of the German Society for Trauma Surgery (DGU). Cardiopulmonary resuscitation traumatic cardiac arrest-there are survivors. An analysis of two national emergency registries. Crit Care 2011 ; 15(6) : R276
4. Faucher A, Savary D, Jund J, Carpentier F, Payen JF, Danel V. Optimize the resuscitation of prehospital cardiac arrest in trauma patients : a prospective register’s experience. Ann Fr Anesth Reanim 2009 ; 28 : 442-7
5. Kleber C, Giesecke MT, Lindner T, Haas NP, Buschmann CT. Requirement for a structured algorithm in cardiac arrest following major trauma : epidemiology, management errors, and preventability of traumatic deaths in Berlin. Resuscitation 2014 ; 85 (3) : 405-10
6. S Huber-Wagner, R Lefering, M Qvick, M V Kay, T Paffrath, W Mutschler, K G Kanz. Outcome in 757 severely injured patients with traumatic cardiorespiratory arrest. Resuscitation 2007 ; 75 (11) : 276-285
7. S David et al. Arrêt Cardiaque Traumatique. SFMU 2010
8. P B Sherren, C Reid, K Habig, B J Burns. Algorithm for the resuscitation of traumatic cardiac arrest patients in a physician-staffed helicopter emergency medical service. Crit Care 2013 ; 17(2) : 308
9. D J Lockey, R M Lyon, G E Davies. Development of a simple algorithm to guide the effective management of traumatic cardiac arrest. Resuscitation 2013 ; 84 : 738&742
10. European Resuscitation Council Guidelines for Resuscitation 2015, Resuscitation 2015 ; 95 : 1-312
11. 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science. Circulation 2010 ; 122 : S639-S946
12. 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2015 ; 132 : S313-S573
13. SFAR, SFMU. Recommandations formalisées d’experts. Traumatisme thoracique : prise en charge des 48 premières heures. Anesthésie et réanimation 2015 ; 1 (3) : 272-287
14. Delgado D, Levrat A, Savary D, Jund J. Étude TACT : Thoracostomie systématique dans l’arrêt cardiaque traumatique fermé réanimé = TACT study. Journée du RENAU-RESURCOR-TRENAU 2010 ; 32 (5) : 365-366
15. Massarutti D, TrillಠG, Berlot G, Tomasini A, Bacer B, D’Orlando L, Viviani M, Rinaldi A, Babuin A, Burato L, Carchietti E. Simple thoracostomy in prehospital trauma management is safe and effective : a 2-year experience by helicopter emergency medical crews. Eur J Emerg Med 2006 ; 13(5) : 276-80
16. N Liberta, S de Rudnickia, A Ciroddea, G Mion. Sérum salé hypertonique, quoi de neuf ? Réanimation 2010 ; 19 : 163-170
17. A Lamblin, M Berend, D Loheas, P Précloux, PF Wey, J Turc, C Lebleu, F Letourneur, M Puidupin, J-Y Martinez. Mesure de l’épaisseur de la paroi thoracique chez les militaires français. Disponible à partir de URL : http://aqwedc.free.fr/spip2112/IMG/pdf/004-A_Lamblin.pdf
18. COL H T Harcke, LCDR L A Pearse, COL A D Levy, J M Getz, CAPT S R Robinson. Chest Wall Thickness in Military Personnel : Implications for Needle Thoracentesis in Tension Pneumothorax. MILITARY MEDICINE 2007 ; 172. 12 : 000
19. Deakin CD DG, Wilson A. Simple thoracostomy avoids chest drain insertion in prehospital trauma. J Trauma 1995 ; 39 : 373-4
20. Georgescu V, Tudorache O, Nicolau M, Gugonea G, Strambu V. The place of thoracic abdominal ultrasound influencing survival of patients in traumatic cardiac arrest imminence. J Med Life 2015 ; 8(4) : 527-32
Annexe 1 : Technique de libération des plèvres dans le cas d’un éventuel PNO
La technique de choix est la thoracostomie
En effet :
– La décompression à l’aiguille n’est pas toujours fiable.
– Malgré la longueur suffisante des aiguilles ARS, leur calibre ne permet pas forcément de compenser rapidement le débit d’entrée d’air, lié à la(les) lésion(s) dans la plèvre.
– Par ailleurs, le MCE déplace le cathéter, le rendant rapidement inefficace. Les problèmes de malpositions sont fréquents tout comme le risque de reconstitution post-exsufflation, surtout en cas d’utilisation de cathéters plus courts.
– La pose d’un drain thoracique est un geste trop chronophage en 1re intention dans le cadre d’un ACRT. Un drain pourra être posé secondairement, mais seulement en cas d’hémothorax massif.
– La thoracostomie bilatérale est donc le geste simple le plus efficace à réaliser sur les ACRT. Il constitue le premier temps d’un drainage thoracique éventuel.
Sa réalisation comporte
– Désinfection cutanée
– Incision au scalpel au niveau du 4° espace intercostal sur la ligne axillaire antérieure-médiane
– Dissection à la pince du plan musculaire puis de la plèvre au doigt
– Contact doigt-poumon (temps essentiel) +++
– Pansement non occlusif (3 pans ou Non-retour dédié)
Rappel des recommandations sur la prise en charge des traumatismes thoraciques (SFAR-SFMU 2015)


Annexe 2 : Thoracotomie de sauvetage
– Elle est suggérée comme sauvetage dans les ACRT pour :
- 1. L’hémostase intra-thoracique
- contrôler une hémorragie d’origine cardiaque ou vasculaire
- ± clamper l’aorte thoracique
- 2. Faire l’aérostase par clampage du hile pulmonaire
- 3. Evacuer un épanchement péricardique compressif
- 4. Réaliser un massage cardiaque interne ± défibrillation interne.
– Elle est le plus efficace en cas de :
- 1. Traumatisme pénétrant du thorax
- 2. Arme blanche ≥ arme à feu
- 3. Temps total de RCP < 15 minutes (traumatisme pénétrant)
- 4. ACRT intra-hospitalier.
- 5. Signes de vie (activité électrique cardiaque, ventilation spontanée ou gasps, réponse pupillaire, mouvements spontanés)
- 6. Absence d’asystolie ou asystolie liée à une tamponnade
Rappel des recommandations sur la prise en charge des traumatismes thoraciques (SFAR-SFMU 2015)


– En pratique, y penser dans les rares cas où l’ACRT est récent sur traumatisme pénétrant du thorax-aire cardiaque lorsqu’un transport rapide vers un bloc opératoire est possible (idéalement moins de 15 minutes suivant le début de la RCP).
– Le respect de ces délais impose une anticipation à tous les niveaux (appel 18, bilan VSAV…) et une décision immédiate dès les premières minutes de prise en charge médicale.
ANNEXE 3 : Aspects divers
1. Indications et contre-indications des prélèvements sur donneur décédé après arrêt cardiaque (DDAC)
– En cas d’échec d’une réanimation bien conduite sur les lieux de l’intervention, une orientation vers un prélèvement " DDAC " peut être envisagée :
– Critères d’inclusion :
- 1. 18-55 ans
- 2. Heure d’effondrement connue
- 3. No-flow < 30 min Ou < 15 min pour le foie
- 4. Possibilité de canulation < 150 min post effondrement (donc arrivée dans le service receveur moins de 120 minutes après l’ACR)
– Contre-indications :
- 1. Néoplasie
- 2. Sepsis
- 3. Sérologies virales + (HIV-HCV)
- 4. Toxicomanie IV active
- 5. HTA, Diabète, Maladie rénale (pour le prélèvement rénal)
- 6. Maladie hépatique pour le prélèvement hépatique (en pratique, les centres prélèvent peu les foies s’il y a une contre-indication au prélèvement rénal)
- 7. Traumatisme à haute cinétique (et notamment suspicion de traumatisme de l’abdomen et du bassin)
2. Place potentielle de l’échographie à définir selon les " spots "
– Sa réalisation ne doit pas retarder la prise en charge de l’AC
– Les coupes potentiellement utiles sont :
- Coupe sous-costale (Cœur-VCI) :
- Diagnostic d’un épanchement péricardique en cas d’échec de la thoracostomie bilatérale
- Visualisation d’une hypovolémie avec cavités droites-VCI collabées
- Présence de mouvements cardiaques spontanés résiduels
- Gros Vaisseaux : ± aide à la pose d’une éventuelle voie veineuse centrale
- Pendant la prise en charge spécifique et rapide des principales causes curables, sa principale indication pourrait être la recherche de tamponnade à ponctionner en cas d’absence de RACS après thoracostomie bilatérale.


