Objectifs
Savoir reconnaître un déficit neurologique récent pouvant bénéficier d’une thrombolyse.
Agir rapidement pour le meilleur pronostic vital et fonctionnel du patient. Savoir mener un interrogatoire d’infirmier(e) d’accueil et recueillir des éléments de surveillance dès les urgences.
Définition
• Un déficit neurologique est la perte totale ou partielle de fonctions visuelles ou neurologiques, souvent responsable d’une gêne fonctionnelle.
• Sur le plan visuel, il peut s’agir d’un flou, d’une diplopie (vision dédoublée), d’une baisse de l’acuité visuelle ou d’une hémianopsie (perte de la moitié du champ visuel de chaque œil).
• Au plan neurologique, il peut s’agir d’une perte de fonction :
– motrice : paralysie complète (monoplégie : un membre ; paraplégie : des membres inférieurs ; hémiplégie : d’un côté ; paraplégie : des quatre membres) ou incomplète (parésie) ;
– sensitive : engourdissement, fourmillements, picotements (paresthésies) ;
– de coordination ;
– intellectuelle : langage (dysarthrie : difficultés à parler ; mémoire…).
• Leurs origines peuvent être :
– centrales : AVC, compression médullaire, infection, intoxication médicamenteuse ou non, hémorragie intracrânienne ;
– périphériques : syndrome de Guillain-Barré, plexopathie, pathologies rachidiennes dégénératives, névrite.
Signes
Différents motifs de consultation doivent orienter l’IOA vers un syndrome déficitaire neurologique.
l ne faut pas se contenter de s’arrêter à une simple « asthénie » ou « altération de l’état général » comme motif de consultation, mais interroger précisément le malade et ses proches.
FI13E
Premiers gestes – Questions au patient
• L’IOA sera la première personne à prendre en charge le patient. L’éventail large de diagnostics et de gravités en fonction de signes très semblables, empêche une évaluation fine dès l’accueil sur un simple avis infirmier.
• Pour une prise en charge optimale, l’infirmière doit mener un interrogatoire précis du malade et de son entourage à la recherche :
– des antécédents ;
– des allergies ;
– de l’ordonnance de traitement ;
– du mode d’apparition ;
– de l’évolution clinique depuis le début des signes (déficit stable, s’améliorant ou s’aggravant) ;
– de signes associés précédant ou suivant l’apparition du déficit ;
– des conditions de vie du patient (entourage, autonomie habituelle) ;
– des coordonnées de la famille ou des proches, des témoins, du médecin traitant.
Conduite à tenir
L’heure d’apparition des signes doit être systématiquement notée de façon précise après renseignements pris auprès des proches et du patient.
• Compléter avec la prise de paramètres vitaux et autres
– fonction neurologique :
– score de Glasgow ;
– réflexe pupillaire ;
– évaluation des fonctions motrices ;
– recherche de troubles du langage ;
– recherche de troubles de la déglutition ;
– fonction respiratoire :
– FR ;
– coloration de la peau ;
– SpO2 ;
– fonction circulatoire :
– PA ;
– pouls (quantitatif et qualitatif) ;
– température ;
– glycémie.
fi13ie
.
• Préparer le malade à l’examen clinique (mise en condition) :
– position allongée stricte ;
– éviter les positions vicieuses (risque de compression) ;
– à jeun jusqu’à avis contraire.
• Rassurer et informer le malade et les proches.
• La prise en charge du malade par un médecin devra être la plus rapide possible, avec trois situations où elle doit être immédiate, au SAUV :
– déficit apparu depuis moins de 3 h ;
– déficit associé à une détresse vitale ;
– déficit en cours d’évolution ou instable (fluctuation des signes).
«
Tout déficit neurologique installé depuis moins de 3 h doit avoir un avis médical immédiat dans l’hypothèse d’un AVC pouvant bénéficier d’une thrombolyse.
Prise en charge – Bilans, traitement
• Patient en sous-vêtements ; sur et sous un drap.
• Établir un inventaire complet des effets personnels (++ en cas de trouble de la conscience).
• Aider le médecin à l’examen du patient.
• Surveiller :
– l’évolution du déficit : une aggravation du déficit ou l’apparition de nouveaux signes nécessite un avis médical urgent (AVC instable ?).
– les constantes et les fonctions vitales (vigilance, FR..
CONSTANTES VITALES
• La pression artérielle, prise couchée, systématiquement aux deux bras.
• La fréquence cardiaque : recherche d’une arythmie, d’une bradycardie ou d’une tachycardie.
• La température : une hyperthermie peut orienter vers une cause.
• La fréquence respiratoire peut traduire directement une atteinte centrale ou être le reflet d’une complication de l’atteinte neurologique (inhalation).
• La glycémie capillaire : l’hyperglycémie est un facteur aggravant et l’hypoglycémie peut donner des troubles neurologiques.
• L’oxymétrie de pouls.
.
Les constantes sont les seuls éléments systématiques devant un
ÿ syndrome déficitaire neurologique.
• Garder les patients à jeun et allongés en décubitus strict à plat.
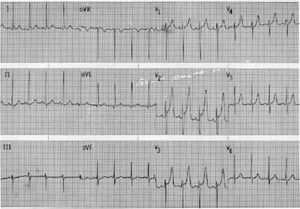
• ECG diagnostique à la recherche d’un trouble du rythme :
– faire un tracé long (D2 long) d’une dizaine de complexes ;
– vérifier la qualité de l’électrocardiogramme et le refaire si celle-ci est défectueuse ;
– s’assurer que les électrodes sont correctement placées.
• Le score de Glasgow :
– il doit être réalisé systématiquement en cas de traumatisme crânien récent ;
– il est aussi utile lorsqu’il existe des troubles de la conscience pour apprécier la gravité et l’évolution du patient.
• Bilan sanguin selon les prescriptions médicales : prélèvement du côté non déficitaire de préférence.
• Perfusion :
<u
O O
– voie veineuse du côté opposé, non déficitaire (de préférence) avec NaCl 0,9 % ;
– elle permettra de réaliser un scanner injecté (de Gauges).
• IRM :
– IRM médullaire en urgence (sur place ou par transfert en neurochirurgie) si une atteinte de la moelle est suspectée ;
– IRM cérébrale en fonction des moyens à disposition et du diagnostic évoqué lorsque le scanner cérébral est insuffisant.
• Échographie-Doppler des troncs supra-aortiques :
– sonde Doppler permettant de visualiser les flux vasculaires des carotides et des vaisseaux intracérébraux ;
– elle est utile pour rechercher une dissection vasculaire ou apprécier le retentissement sur les flux vasculaires.
La perfusion d’un patient ayant un déficit neurologique doit se faire préférentiellement du côté opposé au déficit.
«
Les injections IM ainsi que les ponctions artérielles (gaz du sang) contre-indiquent une thrombolyse. Leur prescription sera réfléchie et prescrite par le médecin, une fois que tout geste thrombolytique sera écarté. Les solutés glucosés sont contre-indiqués en cas d’œdème cérébral car ils risquent de l’augmenter et d’aggraver l’état du malade. L’injection d’iode est contre-indiquée en cas d’hémorragie intracérébrale : les scanners seront faits initialement sans injection de produit de contraste puis, éventuellement, avec injection de produit de contraste.
fi13ie
Surveillance – Évaluation
Surveillance :
• des traitements administrés et de leur efficacité ;
• des fonctions vitales (pouls, tension, température, conscience, score de Glasgow SpO2, glycémie) ;
• du déficit neurologique : réévaluation du ressenti du patient, de sa capacité à bouger un membre jusqu’alors paralysé, de l’aggravation d’un déficit.
Toute modification péjorative d’un déficit ou toute apparition d’un nouveau déficit doit être communiquée dans les plus brefs délais au médecin.
En cas d’hospitalisation
• Rassurer la famille et l’informer du devenir du patient.
• Donner les coordonnées du service d’admission dès que possible.
• Prévention :
– matelas anti-escarres le plus rapidement possible ;
– soins de nursing ;
– évaluation des troubles de la déglutition avec alimentation adaptée selon prescription médicale (à jeun, eau gélifiée…).
Faire appel à l’assistante sociale le plus précocement possible en cas de besoin.
En cas de transfert
Préparer le dossier en vue du transfert avec double du bilan biologique, du ou des ECG, les imageries originales, en gardant un double des comptes rendus : le compte rendu du passage aux urgences et des soins infirmiers prodigués avec l’heure d’administration, les posologies et les éventuels effets indésirables.
• Commander une ambulance si nécessaire, en précisant la présence d’O2 ou d’une perfusion.
• En cas de transfert par SAMU, préparer le dossier médical de la même façon.
• S’assurer que la famille est prévenue du transfert.
• Noter précisément le lieu du transfert (hôpital, type du service, bâtiment, numéro de téléphone).
• Préparer le malade en vue du transfert.
FI
3E
En cas de retour au domicile
• S’assurer que le malade peut rentrer chez lui (accompagnant, clés,
ascenseur…).
• Déperfuser le malade.
• Prévenir les proches.
• S’assurer qu’il sort avec les lettres et ordonnances.
• Enfin, vérifier qu’il n’a rien oublié ou perdu avant de partir.
Conduite à tenir
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com