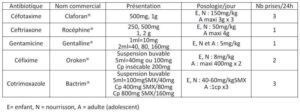
Spécialité : pediatrie / traumatologie /
Points importants
- Devant un syndrome asphyxique aigu par inhalation de corps étranger (CE) avec obstruction complète des voies aériennes supérieures (VAS), une manoeuvre de Heimlich doit être réalisée le plus rapidement possible
- En cas d’urgence vitale, la progression des gestes est l’expulsion (manoeuvre de Heimlich), l’extraction (laryngoscopie ou endoscopie) et l’oxygénation (intubation, abord crico-thyroïdien)
- En l’absence de syndrome asphyxique, seule une surveillance est recommandée dans un premier temps pour éviter de faire migrer le corps étranger en localisation glottique
- Une suspicion d’inhalation recherchée à l’interrogatoire par un syndrome de pénétration doit faire réaliser une fibroscopie bronchique
- La gravité d’une inhalation dépend de la localisation et du type de corps étranger
- Les pics de fréquence d’inhalation sont le petit enfant (9 mois à 4 ans) et l’adulte âgé (> 60 ans)
- Trois complications postopératoires sont à redouter :
- l’oedème des voies aériennes ou du poumon (intubation, soins intensifs)
- la persistance d’un fragment de CE (contrôle à 24-48 h)
- l’infection pulmonaire (prélèvements, antibiothérapie)
Présentation clinique / CIMU
SIGNES FONCTIONNELS
Généraux
- Présentation totalement asymptomatique possible (rechercher un syndrome de pénétration à l’interrogatoire)
- Dyspnée d’apparition brutale de type inspiratoire (VAS), expiratoire (voies aériennes distales) ou aux 2 temps en fonction de la localisation du corps étranger au niveau des voies aériennes inférieures
- Altération de l’état général possible
Spécifiques
- ORL :
- modification de la voix (dysphonie, raucité, aphonie)
- sécrétions purulentes et/ou nauséabondes chez l’enfant en cas d’inhalation dans les fosses nasales ou oro-pharyngées
- Respiratoire :
- syndrome de pénétration :
- accès brusque de suffocation avec quinte de toux expulsive
- et rougeur du visage sans raison infectieuse
- s’accompagnant de cyanose des extrémités
- et de signes de lutte respiratoire (tirage sus-claviculaire. sus-sternal…)
- toux irritative avec quintes récurrentes entrecoupées de périodes d’accalmie (cas d’un corps étranger non obstructif et mobile)
- infections bronchiques récidivantes
- syndrome de pénétration :
- Neurologique :
- agitation avec patient se tenant le cou
- trouble de conscience
- convulsions voire coma en cas d’asphyxie
CONTEXTE
Terrain
- Enfant en bas âge à la découverte de son environnement ou en situation de jeu avec des petites pièces (9 mois – 4 ans)
- Enfant lors d’apéritif avec oléagineux (cacahuètes, noix de pécan, graines d’arachide…) pouvant être responsable de la « Peanut bronchitis ». 50% des inhalations sont représentées par la cacahuète
- Sujet âgé (> 60 ans) ou victime d’AVC à l’origine d’une atteinte des paires crâniennes intéressant le carrefour oro-pharyngé
- Fausse route au cours d’un repas
Traitement usuel
- Antiparkinsonien
- Prise de médicaments : barbituriques en particulier
Antécédents/facteurs de risque
- AVC avec atteinte bulbaire (territoire vertébro-basilaire)
- Maladie neurologique dégénérative (maladie de Parkinson)
- Alcoolisation
Circonstances de survenue
- Inhalation favorisée par une inspiration soudaine et profonde (peur, cris, sanglots, quinte de toux…)
- Au cours d’un repas, par fausse route du bol alimentaire
- En postopératoire par dépression des réflexes de toux induits par les agents anesthésiques (benzodiazépine…)
- Cas particulier : inhalation de pile au Lithium chez l’enfant aboutissant à des brûlures voire nécrose trachéo-bronchiques pouvant se compliquer d’une médiastinite nécessitant une prise en charge spécialisée urgente
Examen clinique
- Peut-être non contributif car symptomatologie non spécifique voire totalement asymptomatique
- Asymétrie de ventilation entre les 2 champs pulmonaires
- Asymétrie auscultatoire avec foyer de crépitants ou de sibilants par oedème bronchique ou bronchiolaire réactionnel
- Rarement emphysème sous-cutané
- Corps étranger laryngé :
- symptomatologie bruyante pouvant aboutir rapidement à l’asphyxie
- toux quinteuse voire aboyante
- tirage sus-sternal, cornage
- Corps étranger trachéal :
- bruit de grelot ou de clapet intermittent
- aggravation de la symptomatologie en décubitus
- Corps étranger bronchique :
- le plus fréquent
Examens paracliniques simples
- SpO2 : normale ou abaissée
CIMU
- Tri 1 à 2
Signes paracliniques
BIOLOGIQUES
- NFS (Hyperleucocytose à prédominance de polynucléaires en cas de surinfection)
IMAGERIE
Radiographie de thorax de face et de profil
- Eliminer un corps étranger intra-oesophagien (en inspiration et expiration forcée si cliché initial normal)
- Peut montrer un corps étranger dans quelques cas si corps radio-opaque (dent…)
- Recherche de signes indirects :
- un emphysème obstructif par phénomène de trapping gazeux lors de l’expiration
- une atélectasie en aval d’un corps étranger obstructif le plus souvent à droite compte tenu de l’orientation de la bronche souche droite
- des images d’abcédation à un stade tardif
Scanner thoracique
- N’est pas l’examen de choix
- Peut faire découvrir un corps étranger de façon fortuite lors d’une exploration pour une tout autre raison
Diagnostic différentiel
- Laryngite traînante apyrétique en cas de corps étranger laryngé
- Bronchite
- Coqueluche
Traitement
TRAITEMENT PREHOSPITALIER/INTRAHOSPITALIER
Stabilisation initiale
- Il faut donner 1 à 5 claques dans le dos de la victime, au niveau de la ligne des omoplates. Les doigts doivent être bien écartés pour avoir une zone d’impact la plus large possible
- Cette technique a pour but de provoquer une toux artificielle
- Si au bout de 5 claques, l’objet n’a pas été expulsé, il faut commencer la manoeuvre de Heimlich seulement si l’obstruction est complète (aucun son ne sort de la bouche du patient)
- Manoeuvre de Heimlich à adapter en fonction de l’âge du patient
- Si échec au bout de 5 essais de la manoeuvre de Heimlich => laryngoscopie directe (pour récupérer le corps étranger par la pince de Magill)
- Parfois nécessité de recours à une intubation orotrachéale salvatrice pour refouler un corps étranger volumineux au-delà de la carène
- Rarement réalisation d’une trachéotomie en urgence en cas de corps étranger enclavé dans la région glottique impossible à extraire
- Attention :
- respect d’un patient qui tousse car la force expulsive d’une toux est bien supérieure à celle d’une manoeuvre de Heimlich
- ne pas pratiquer de manoeuvre de Heimlich chez un patient non asphyxique au risque de faire migrer le corps étranger à l’étage glottique où il peut s’incarcérer et entraîner une asphyxie mortelle
- respect de la position du patient lors de la prise en charge initiale pour ne pas mobiliser le corps étranger en attendant le traitement curatif.
- oxygénothérapie au masque
- préparation d’une intubation éventuelle
Suivi du traitement
- Fibroscopie bronchique en cas de doute diagnostique ou au décours de la mise sous ventilation mécanique
- Endoscopie au tube rigide par un opérateur entraîné et dans un centre spécialisé sous anesthésie générale dans les autres cas
MEDICAMENTS
Traitement possible de l’hyperréactivité bronchique induite (non systématique, à discuter au cas par cas)
- Méthylprednisolone (Solu-Médrol) en urgence par voie IV : 1 à 2 mg/kg
- Voire aérosols ou ponction IM de corticoïdes :
- bétaméthasone (Célestène)
- dexaméthasone (Soludécadron) 4 mg
Surveillance
CLINIQUE
- PA, FC, FR, SpO2
- Température
- Recherche de signes de détresse respiratoire
- Auscultation recherchant des sibilants
- Surveillance de l’apparition d’emphysème sous cutané
Devenir / orientation
CRITERES D’ADMISSION
En service de réanimation si l’un des signes de gravité
- Respiratoires :
- tirage
- cyanose
- tachypnée ou bradypnée
- disparition du murmure vésiculaire
- hypersalivation
- Cardio-vasculaire :
- tachycardie ou bradycardie marquées
- HTA ou HoTA
- Neurologique :
- somnolence
- agitation
- convulsions
- Généraux :
- pâleur
- sueurs
- épuisement
- position assise ou semi-assise
Admission dans un service assurant une garde ORL 24/24 h si syndrome asphyxique avec expulsion incomplète du corps étranger sans signes de gravité
Ambulatoire possible si asymptomatique avec réalisation à prévoir d’une fibroscopie bronchique
CRITERES DE SORTIE
- Expulsion ou extraction du corps étranger précoce
- Suivi possible pour les enfants en cas d’agents alimentaires
Bibliographie
- Urgences médico-chirurgicales de l’adulte. P Carli, B Riou, C Telion. 2e édition. Arnette. p 1233-1234
- Conférences d’actualisation Sfar 1999 – JC Grany. Elsevier, Paris. p 765-786
Auteur(s) : Morgan LE GUEN
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com