Spécialité : toxicologie /
Points importants
- Parmi les substances couramment ingérées, nombre de produits ménagers qui peuvent être corrosifs, irritants ou simplement moussants
- Définitions :
- substance corrosive : produit à l’origine de nécroses tissulaires profondes, irréversibles
- substance irritante : entraîne une inflammation superficielle
- Ces substances ont le plus souvent une toxicité purement locale, mais certaines ont une toxicité systémique associée
- Demande d’avis et déclaration systématique au centre antipoison régional

_700
Tableau
Coordonnées des centres antipoison
- Nécessité d’une prise en charge immédiate pluridisciplinaire : médecins urgentistes, réanimateurs, gastro-entérologues, oto-rhino-laryngologistes, chirurgiens viscéraux et psychiatres
- Absence de parallélisme entre les symptômes, l’état bucco-pharyngé et les lésions œsogastriques
- Produits caustiques majeurs : acides forts (pH < 2) ou bases fortes (pH > 12)
- 4 formes : liquide, gel, solide, poudre (ou paillettes)
- Chez l’adulte, ingestion le plus souvent volontaire dans un but d’autolyse
- Rechercher et corriger une défaillance hémodynamique ou une détresse respiratoire
- Rechercher une intoxication associée (médicamenteuse, stupéfiants, alcool…) et contrôler les effets systémiques des substances corrosives
- Traitement purement symptomatique. Il n’existe pas d’antidote
- Ce qu’il ne faut pas faire :
- mettre en place une SNG, provoquer des vomissements
- tenter de neutraliser le caustique (risque de vomissement, de réactions exothermiques)
- donner des pansements digestifs ou du charbon activé qui gênerait l’examen endoscopique
- faire boire
- Mortalité immédiate et retardée : 10%
- Séquelles (sténoses digestives) : 40%
Présentation clinique / CIMU
SIGNES FONCTIONNELS
- Gastro-intestinaux :
- douleur abdominale
- douleur rétrosternale ou épigastrique
- vomissements
- odynophagie
- Oropharyngés :
- douleur ou sécheresse buccale ou hyper-sialorrhée
- salive sanguinolente
- dysphagie
- Cardiovasculaires :
- collapsus, état de choc
- Pulmonaires :
- dyspnée laryngée
- tachypnée
- détresse respiratoire
- Troubles neuropsychiques :
- confusion, agitation, idées délirantes, douleurs
- Brûlures oculaires, cutanées de la face, du cou, du tronc
- Fièvre si complication
CONTEXTE
- Age moyen 40 ans
- Sexe ratio : 2F/1H
- Tentative d’autolyse (75%) :
- terrain psychiatrique : dépression-psychose
- ATCD psychiatriques connus (50 %)
- déracinement, immaturité affective, impulsivité, rupture de traitement ou de suivi psychiatrique
- recherche de tentative d’autolyse antérieure – de quel type
- suivi et traitement psychiatrique
- Ingestion accidentelle :
- soif intense : survient souvent la nuit
- déconditionnement du produit caustique (produit transvasé dans un récipient à usage alimentaire ou non étiqueté)
- au cours du siphonage d’un produit caustique
- favorisée par l’intoxication alcoolique aiguë
- Le produit a-t-il été avalé ou recraché ? Le patient a-t-il bu ?
- Le patient a-t-il vomi ?
- Quantité ingérée et nature du produit souvent imprécises ou masquées volontairement par le patient
- Nature du produit caustique (liste des principaux produits selon composition exacte connue, non connue, sigles sur la bouteille concentration, solide ou liquide, volume (2 gorgées = 50 mL), heure d’ingestion
_701
Tableau
Liste des produits caustiques

_702
Tableau
Produits caustiques, irritants et moussants. Composition exacte inconnue.

_704
Tableau
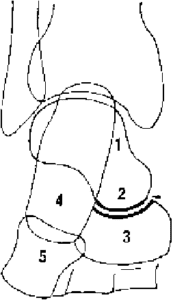
Classification endoscopique des lésions
- Rechercher une poly-intoxication (médicamenteuse ou alcoolique) et la cause de l’ingestion (accidentelle, suicidaire et autre geste d’autolyse associé)
EXAMEN CLINIQUE
- Absence de parallélisme anatomo-clinique
- Appareil ORL :
- lésions (oedème, ulcération, nécrose) du visage ou endo-buccales
- troubles de la déglutition
- dysphonie
- Appareil respiratoire :
- dyspnée laryngée
- tachypnée
- détresse respiratoire
- Appareil circulatoire :
- état de choc
- Appareil digestif :
- syndrome péritonéal
- disparition de la matité pré-hépatique
- emphysème sous-cutané
- Appareil neuropsychiatrique :
- syndrome confusionnel
- agitation
- angoisse
- Examen cutané :
- brûlures cutanées associées
- phlébotomie
- Appareil oculaire :
- brûlure oculaire
Signes de gravité
- Ingestion > 150 mL d’acide ou de base forte (1 verre) = ingestion massive
- Péritonite : contracture, disparition de la matité pré-hépatique
- Emphysème sous-cutané
- Hypotension artérielle, état de choc
- Hématémèse
- Troubles de l’hémostase
- Hypoxie
- Acidose métabolique
- Troubles psychiques (confusion, agitation)
EXAMENS PARACLINIQUES SIMPLES
- ECG : corrosifs à toxicité :
- allongement QT, arythmie (hypocalcémie)
- allongement PR et QT, hyperexcitabilité myocardique, troubles du rythme (TV, ACFA, torsade de pointe, mort subite) (hypomagnésémie)
- troubles de la repolarisation (ondes T amples, symétriques et pointues), troubles de la conduction et de l’excitabilité ventriculaire, risque asystolie (hyperkaliémie)
- SpO2 : recherche de désaturation
CIMU
- Tri 1 à 4 en fonction de la gravité clinique
Signes paracliniques
BIOLOGIQUES
- NFS – TP – TCA – fibrinogène (hémolyse, hémorragie, CIVD, fibrinolyse)
- Ionogramme sanguin :
- hyperkaliémie
- Hypocalcémie
- Hypomagnésémie
- CPK, LDH : signes de nécrose tissulaire
- Gaz du sang artériels – lactates selon le contexte : acidose, alcalose, hypoxie, hypercapnie
- Lipasémie : pancréatite toxique ou par contiguïté
- Bilan hépatique : hépatite toxique ou par contiguïté
- Groupe – RAI
- Bêta-HCG si femme en âge de procréer
- Analyse toxicologique : alcoolémie, recherche de barbituriques, antidépresseurs, tricycliques, benzodiazépine et autres selon le contexte
IMAGERIE
Radiographie de thorax
- Pneumomédiastin
- Emphysème sous-cutané
- Pneumopathie d’inhalation
ASP et cliché centré sur les coupoles
- Pneumopéritoine
- Iléus
- Comprimés radio-opaques (permanganate de potassium)
Fibroscopie oesogastroduodénale
- Examen clé de la prise en charge
- Pas de consensus sur la nécessité d’une FOGD si ingestion accidentelle certaine d’un produit de faible causticité (ex : eau de Javel prête à l’emploi (2,6% CA) et absence de signes fonctionnels
- FOGD dans tous les autres cas sauf perforation digestive avérée par pneumo médiastin, pneumothorax = laparotomie d’emblée
- 3 à 6 heures après l’ingestion
- En présence du chirurgien
- Risque iatrogène augmenté au-delà de la 24e heure (risque accru de perforation)
- A réaliser dans une structure permettant de réanimer et d’opérer le patient en urgence (risque de perforation, d’inhalation bronchique)
- Sans sédation ou, si nécessaire, sous anesthésie générale avec intubation vigile sous fibroscopie ou intubation séquence rapide
- Aspiration première du caustique intra-gastrique résiduel
- Exploration complète de l’œsophage au duodénum, mais non exhaustive si dangereuse
- Pas de rétrovision
- Classification endoscopique des lésions

_704
Tableau
Classification endoscopique des lésions
- A renouveler selon le contexte, essentiellement en cas d’absorption d’oxydant (eau de Javel concentrée) et de formol, pour lesquels l’installation des lésions maximales est retardée (24 heures)
Examen ORL spécialisé
- Si signes fonctionnels ou cliniques, notamment en cas de dyspnée aiguë devant faire redouter un œdème du carrefour pharyngo-laryngé, la destruction du carrefour ou une pneumopathie d’inhalation. Par ordre de fréquence : atteinte du pharynx ou de l’épiglotte > sinus piriforme > aryténoïdes > cordes vocales
Fibroscopie trachéo-bronchique
- Si stade > 2b oesophagien ou signes fonctionnels respiratoires, de préférence sur patient intubé
- Deux types de lésions :
- inhalation : lésions diffuses trachéales et bronchiques droites
- diffusion depuis l’œsophage : brûlure de la paroi postérieure de la trachée, de la carène, de la face postérieure de la bronche souche gauche
Examen ophtalmologique
- Si suspicion de brûlure oculaire
Examen tomodensitométrique thoraco-abdominal
- En cours d’évaluation
Diagnostic étiologique
- L’étiquetage de l’emballage et la fiche de données et sécurité du produit apportent des informations sur le caractère corrosif de la substance ou de la préparation
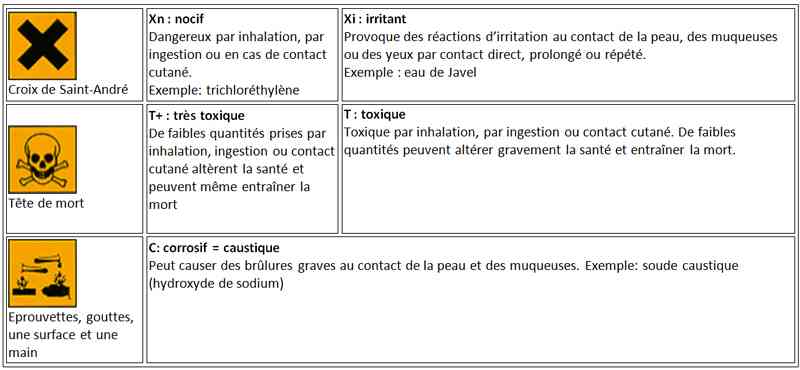
_703
Tableau
Sigles des produits ménagers
- Liste des produits corrosifs :
_701
Tableau
Liste des produits caustiques _702
_702
Tableau
Produits caustiques, irritants et moussants. Composition exacte inconnue.
- pour un produit donné, la formulation étant souvent variable dans le temps, il est impératif de contacter le centre antipoison régional pour en connaître la composition exacte

_700
Tableau
Coordonnées des centres antipoison
Diagnostic différentiel
- Certains produits ménagers ingérés ne sont pas corrosifs (confirmation par appel des CAP), mais comportent néanmoins des risques et nécessitent des prises en charge spécifiques

_702
Tableau
Produits caustiques, irritants et moussants. Composition exacte inconnue.
Risque moussant
- Proscrire l’absorption de liquide qui peut entrainer mousse puis inhalation ; restriction hydrique d’au moins 2 heures
- Pansement digestif de « gel de polysilane »
- Hospitalisation non nécessaire sauf geste suicidaire/ troubles mentaux
Risque solvant
- Régime sans lait ni graisse pendant 48h car les graisses favoriseraient l’absorption digestive de certains solvants ou hydrocarbures hydrosolubles
- Hospitalisation si tableau symptomatique :
- toux, vomissements, troubles de la conscience
- Surveillance température pendant 48h
Risque irritant
- Rinçage soigneux de la bouche
- Pansement digestif
- Hospitalisation non nécessaire sauf suicide et atteinte psychiatrique
Traitement
TRAITEMENT INITIAL PREHOSPITALIER / INTRAHOSPITALIER
- A adapter selon la gravité supposée de l’ingestion
Stabilisation initiale préhospitalière
- Voie veineuse périphérique
- Liberté des VAS et O2 au masque
- Position en proclive à 45°
- Intubation oro-trachéale séquence rapide et ventilation mécanique avec sédation si agitation extrême ou dyspnée laryngée par destruction du carrefour pharyngo-laryngé
- Difficultés d’intubation possibles car brûlures oropharyngées et estomac plein
- Trachéotomie si intubation impossible
- En cas de contact cutané ou oculaire, laver immédiatement à grande eau pendant 15 min : règle des 10/15 : eau à 10/15° pendant 10/15 min à laisser couler à 10/15 cm des lésions
- 1 goutte de novésine si blépharospasme
- Proscrire :
- décubitus dorsal
- lavage gastrique
- sonde gastrique
- vomissement induit
- absorption d’agents neutralisants comme le lait (risque d’inhalation, réaction exothermiques)
- Il n’existe pas d’antidote neutralisant l’activité caustique
- Assurer l’analgésie du patient (Paracétamol, morphinomimétiques)
- Eviter les sédatifs (risque d’inhalation ou de fausse route)
- Conserver la bouteille ou un échantillon pour analyse toxicologique
Stabilisation initiale intrahospitalière
- Voie veineuse centrale si instabilité hémodynamique (proscrire les voies jugulaire interne et sous clavière gauches car possibilité de cervicotomie gauche ultérieure)
- Corticoïdes (méthylprednisolone 1 mg/kg/j pendant 48h si dyspnée par œdème pharyngo-laryngé ou atteinte ORL importante
- Réévaluer la fonction respiratoire et hémodynamique
- IOT séquence rapide ou vigile sous fibroscopie si nécessaire
TRAITEMENT CHIRURGICAL SPECIFIQUE
Absence d’indication chirurgicale
- Lésions de stade I œsophagien ou I-II gastrique
- Reprise immédiate de l’alimentation orale ± pansements gastriques (gel de polysilane)
- Sortie après consultation psychiatrique si TS
- Pas de contrôle endoscopique à distance
Indication chirurgicale formelle
- Stade 3 endoscopique ou perforation digestive
- En urgence après fibroscopie bronchique et examen ORL
- Œsogastrectomie totale par stripping (après avoir vérifié l’absence de nécrose trachéo-bronchique de contiguïté qui indique alors une oesophagectomie par thoracotomie avec patch pulmonaire)
- Œsophagostomie cervicale
- Jéjunostomie d’alimentation
- Trachéotomie selon lésions ORL associées
- Si extension aux organes voisins : exérèse viscérale élargie (DPC, colectomie, résection de grêle, patch pulmonaire trachéal)
Stades intermédiaires
- Risque évolutif pendant les 3 premières semaines: hémorragie digestive, perforation bouchée de l’estomac, fistule gastro-colique ou oeso-aortique
- Jeûne de 8 ou 21 jours selon la gravité des lésions
- Hospitalisation en milieu chirurgical
- Alimentation parentérale par cathéter veineux central ou entérale par jéjunostomie d’alimentation
- Proscrire la sonde gastrique
- Intérêt de l’antibiothérapie non prouvée
- Antisécrétoires utiles car évitent le reflux acide
- Contrôle endoscopique à la fin de la période de jeun
PRISE EN CHARGE SPECIFIQUE DU PROBLEME PSYCHIATRIQUE
- Si intoxication volontaire, consultation psychiatrique pour évaluer le risque de récidive suicidaire précoce et le contrôler par des anxiolytiques et/ou des antidépresseurs
- Indication d’hospitalisation en secteur psychiatrique possible, après contrôle des lésions somatiques
PRISE EN CHARGE SPECIFIQUE SELON LA FORME ET LE TYPE DU PRODUIT INGERE
- Corrosifs à effets systémiques
_701
Tableau
Liste des produits caustiques
Antirouille (Rubigine) ou acide oxalique ou acide Fluorhydrique ou certains détartrants (acide phosphorique)
- Hospitalisation en milieu spécialisé obligatoire et monitorage ECG continu
- Signes cliniques :
- paresthésies, fasciculations, myoclonies, convulsions
- asystolie, fibrillation ventriculaire
- collapsus
- Les fluorures chélatent le calcium => hypocalcémie profonde avec atteinte de la contractilité musculaire, cardiaque et de la coagulation. Activation des canaux potassium calcium dépendants => hyperkaliémie
- Nécrose tubulaire aiguë
- Surveiller hypocalcémie (calcium ionisé), hypomagnésémie, hyperkaliémie et ECG
- Si lésions cutanées, gluconate de Ca++ à 10% sur les brûlures cutanées pour précipiter le fluorure en sels non résorbables. Effet antalgique
- Correction de l’hypocalcémie : 2,5 g de gluconate de calcium dans 200 mL de Glucose 5% en 30 min puis adapter à la calcémie et au tracé ECG
- A adapter à la calcémie et au tracé ECG
- Correction de l’hypomagnésémie
- EER parfois nécessaire (hyperkaliémie, insuffisance rénale)
Peroxyde d’hydrogène (eau oxygénée)
- Ingestion accidentelle d’eau oxygénée officinale : peu de conséquences
- Ingestion suicidaire formulation concentrée (1mL d’eau oxygénée à 35% => 115mL d’oxygène) :
- risque d’embolie gazeuse => traitement par oxygénothérapie hyperbare en urgence
- hémolyse et méthémoglobinémie
Eau de javel (hypochlorite de sodium)
- Si contient 9,6% de chlore actif = 36° chlorométriques = concentrée = corrosif
- Forme diluée = prête à l’emploi = 2,6% de chlore actif = 9° chlorométriques = irritant et émétisant
- Si mélangée à un acide ou à de l’ammoniaque = dégage des gaz irritants pour la muqueuse trachéo-bronchique
Permanganate de potassium
- Risque caustique digestif si absorbé en comprimés
- Comprimés radio opaques
- Evacuation des comprimés intra-gastriques par endoscopie
Surveillance
CLINIQUE
- Conscience, comportement, T°, FR, SpO2, PA, FC, douleurs abdominales
- Saignement généralement modeste car hémostase spontanée par nécrose
- Si diffusion +++ du caustique = grandes pertes liquidiennes du type «péritonite»
PARACLINIQUE
- Ionogramme sanguin, urée, créatinine, CPK, LDH, calcium, phosphore, magnésium, NFS-plaq, hémostase, gaz du sang selon gravité et nature de l’intoxication
Devenir / orientation
- Transport médicalisé (SMUR) en milieu spécialisé où coexistent réanimation, service de chirurgie viscérale, unité d’endoscopie digestive et trachéo-bronchique, en position demi-assise si possible
- Critères d’admission :
- hospitalisation sauf si ingestion accidentelle certaine d’un produit de faible causticité (ex : eau de Javel diluée) et absence de signes fonctionnels
- admission en USPI ou réanimation si signes de gravité
- sinon, hospitalisation en milieu chirurgical préférable
- Prévenir rapidement l’endoscopiste et le chirurgien viscéral si signes de gravité
- Suivi psychiatrique si TS
Mécanisme / description
Toujours appeler CAP car composition souvent imprécise sur étiquetage et mélange possible de plusieurs types d’agents corrosifs
Spécificités selon le mode d’ingestion
- Toute ingestion massive d’un produit de forte causticité induit des lésions diffuses et sévères
- Une absorption accidentelle donne rarement lieu à des lésions sévères (faible quantité ingérée)
- Une absorption volontaire est souvent une ingestion massive d’un produit de forte causticité
- Risque d’aggravation des lésions en cas de vomissement provoqués ou associés
Spécificités selon la forme du produit
- Les ingestions de produits en poudre et en cristaux, difficiles à avaler, provoquent préférentiellement des lésions oropharyngées et de l’œsophage proximal
- Produits en gel => temps de contact prolongé => lésions en coulées oropharynx et œsophage
- Mousses => faibles quantités ingérées => lésions bucco-pharyngées ou laryngées. En cas d’ingestion massive, inhalation fréquente
- Produits liquides => progression rapide => lésions œsogastriques
Spécificités selon la nature du produit
- Risque de toxicités systémiques associées pour certains produits
- Solvants volatils => risques de pneumopathie d’inhalation
- Ammoniac => lésions digestives hémorragiques
- Bases : lésions proximales, profondes, temps de pénétration prolongé
- Acides : lésions distales, superficielles sauf si ingestion massive, émission de vapeurs
Mécanismes physiopathologiques
- Bases :
- les ions OH- sont à l’origine d’une solubilisation de la kératine, d’une hydrolyse du collagène et des protéines et d’une saponification des lipides
- cette nécrose de liquéfaction permet une pénétration plus profonde du toxique induisant des lésions sous-estimées initialement mais évolutives, avec d’importants phénomènes inflammatoires secondaires et une reconstruction tissulaire volontiers hypertrophique
- Acides :
- les ions H+ provoquent une intense déshydratation et une coagulation des protéines entraînant la mort cellulaire
- la nécrose de surface est d’emblée maximale et fait obstacle à la progression du caustique conduisant à des brûlures le plus souvent bien limitées, relativement peu profondes, sauf en cas d’ingestion massive, mais dont la détersion est lente
- formes anhydres : lorsque les acides et les bases sont anhydres (non dissociés) le caractère fortement hygroscopique (avidité pour l’eau) participe aux lésions
- les sels de ces acides et de ces bases fortes peuvent présenter également une forte causticité, liée à :
- un cation métallique (Hg2+, Fe2+, Cu2+…)
- une hydrolyse au contact de l’eau des tissus (de nombreux chlorures métalliques s’hydrolysent en acide chlorhydrique (ex : aluminium, antimoine, étain, titane, vanadium, zinc…)
- au caractère non saturé du sel (bifluorure d’ammonium, sels alcalins de sodium (pyrophosphate, métasilicate) …)
- les oxydants et/ou les agents électrophiles :
- pour constituer une brûlure chimique, ils doivent être en contact avec la peau et/ou les muqueuses à concentration suffisante et pendant suffisamment longtemps
- le temps de contact et la concentration vont conditionner en grande partie l’importance des lésions
- ils entraînent une dénaturation des protéines, par exemple la transformation des acides aminés en aldéhydes
- agents électrophiles : exemples : agents alkylants, aldéhydes (formaldéhyde, acétaldéhyde, glutaraldéhyde, glyoxal, acroléine…), quinones, lactones, …
- anhydrides (anhydride maléique, phtalique, …) : ils se comportent comme des acides
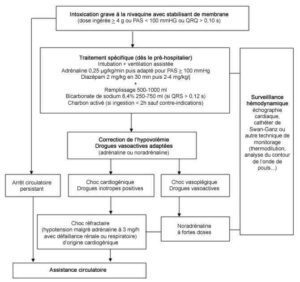
Algorithme
- Algorithme thérapeutique des localisations oesophagiennes
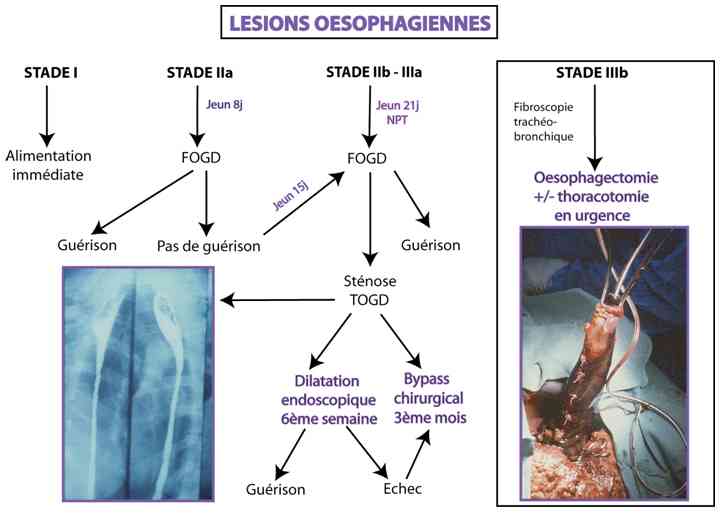
_705
Algorithme
Algorithme thérapeutique des localisations oesophagiennes
- Algorithme thérapeutique des localisations gastriques
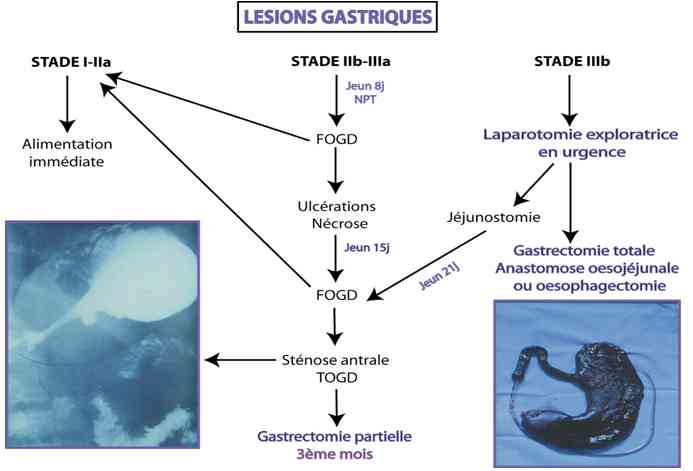
_706
Algorithme
Algorithme thérapeutique selon la localisation gastrique
Bibliographie
- Cattan P et Célérier M. Œsophagites caustiques : conduite à tenir. In : JL Dupas and JF Fléjou, eds. Maladies de l’Œsophage, de l’estomac et du duodénum. Paris: Arnette; 1999:143-150
- Zargar SA, Kochhar R, Mehta S, Mehta SK. The role of fiberoptic endoscopy in the management of corrosive ingestion and modified endoscopic classification of burns. Gastrointest Endosc 1991;37:165-169
- Villa A, Cochet A, Guyodo G, Les intoxications signalées aux centres antipoison français en 2006. Revue du Praticien 2008 ;58 :825831
- Bronstein AC , Spyker DA , Cantilena LR Jr , Green J , Rumack BH , Heard SE
- Nisse P, Le praticien en anesthésie-réanimation, 2004;8 ,6 : 429-438
- 2006 Annual Report of the American Association of Poison Control Centers’ National
- Poison Data System (NPDS). Clin Toxicol (Phila). 2007;45:815-917
- Landru J, Jacob L. Anesthésie-réanimation pour lésions de l’oesophage après ingestion d’un produit caustique. EMC, 36-726-A-10
- C. Bismuth, F. Baud, F. Conso, S. Dally, J.P. Frejaville, R. Garnier, A.Jaeger. Toxicologie Clinique – 5ème Edition, Médecine Sciences Flammarion, Paris 2000
Auteur(s) : Fabienne FIEUX, Antoine VILLA, Pierre CATTAN
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com