Spécialité : infectieux / pédiatrie /
Points importants
- Bénin et fréquent chez l’enfant (90% d’immunisation après 15 ans)
- Rarement grave (2% des cas) mais peut être mortelle (25% de décès) chez l’adulte non immunisé, l’immunodéprimé, la femme enceinte et le nouveau-né
- Principales complications : pneumopathie et encéphalopathie
- VZV : Varicelle Zona Virus appartient à la famille des herpes virus
- La vaccination entraine une diminution de l’incidence de la varicelle en France
Présentation clinique / CIMU
SIGNES FONCTIONNELS
Généraux
- Fièvre
Cutanée
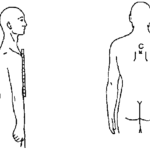
- Erythème généralisé
CONTEXTE
Terrain
- Incidence maximale 1 à 6 ans, 90% des sujets sont séropositifs à 15 ans
- Rare avant 6 mois en raison de la protection des anticorps maternels
Facteurs de risque de gravité
- Grossesse
- Infection périnatale si mère séronégative
- Immunodépression (néoplasie, corticothérapie, immunosuppresseurs, VIH…)
- Adulte
Circonstances de survenue
- Endémique, notion de contage
Contagiosité : débute 2 à 3 jours avant l’éruption cutanée jusqu’au stade de croutes (incubation 12 à 21 jours)
EXAMEN CLINIQUE
Général
- Fièvre modérée à élevée
- Le plus fréquemment 4 jours mais peut persister si complication ou immunodépression
Cutané
- Exanthème : Macules érythémateuses rondes, prurigineuses se couvrant d’une vésicule translucide (en gouttes de rosée) entourée d’un fin liseré rosé après quelques heures
- En 24 à 48 heures la vésicule se dessèche puis se plisse en son centre. Une croute brunâtre apparaît vers le 4e jour et tombe vers le 10e
- Coexistence d’éléments d’âges différents, 2 ou 3 poussées en 5 à 10 jours
- Débute au cuir chevelu, à la face, au tronc, puis généralisation avec atteinte palmo-plantaire et des organes génitaux externes
- Un énanthème discret est possible (vésicules buccales, conjonctivales et génitales)
- Guérison spontanée en une quinzaine de jours
Micro-adénopathies cervicales
COMPLICATIONS
Surinfection cutanée : impétiginisation
- Staphylocoque doré (épidermolyse) et streptocoque pyogène (fasciite nécrosante)
- Fréquente, en particulier chez l’enfant, lié au grattage et à l’absence de soins locaux
- Forme grave chez l’immunodéprimé
Pneumopathie varicelleuse
- Complication la plus fréquente, responsable de 25% des décès dus au VZV (chiffres non retrouvés)
- Facteur de risque = tabagisme
- Débute dans les 3 jours après les signes cutanés
- Toux sèche, dyspnée, douleur thoracique, hémoptysie, fièvre à 39-40°C
- Râles crépitants bilatéraux
- Gravité variable : d’une forme asymptomatique (découverte radiologique) à une détresse respiratoire sur oedème pulmonaire lésionnel souvent mortel
Complications viscérales
- Exceptionnelles et de gravité variable
- Hépatite biologique avec cytolyse, cliniquement asymptomatique
- Thombopénie aiguë virale précoce ou auto-immune tardive
- Thrombose vasculaire : purpura fulminans lors de CIVD, thromboses artérielles dans des territoires divers plusieurs semaines après la primoinfection varicelleuse
VZV oculaire
- Conjonctivite folliculaire, phlycténulaire, kérato-conjonctivite phlycténulaire, hypoesthésie de cornée
- Rétinite à VZV chez le patient VIH : nécrose rétinienne aiguë (ARN syndrome), nécrose rétinienne externe rapidement progressive (PORN syndrome)
Manifestation neurologique à VZV
- Elles apparaissent entre le 2e et le 5e jour
- Cérébellite avec ataxie cérébelleuse qui peut précéder l’éruption, céphalées, troubles digestifs, raideur méningée. LCR normale ou discrète lymphocytose. Elles guérissent spontanément en 15 jours
- Syndrome de Reye :
- exceptionnel
- favorisé par la prise d’aspirine
- encéphalite grave + stéatose polyviscérale
- Convulsion
- Rarement :
- méningo-encéphalite : plus fréquente chez l’adulte, avec trouble de la conscience, convulsion et syndrome méningé. LCR pléiocytose à prédominance lymphocytaire et hyperprotéinorachie. Evolution généralement rapidement favorable mais 2 à 18% de mortalité, la fréquence des séquelles est mal connue
- polyradiculonévrite, myélite
Femme enceinte, varicelle congénitale
- Le risque de primo-infection est faible (7/10 000 grossesses)
- Si la mère est atteinte :
- avant 20 semaines d’aménorrhées : risque de contamination foetale 8%, fausse couche spontanée 3%, varicelle congénitale 2% (RCIU, microcéphalie, atrophie corticale, microphtalmie…), mort in utero 0,8%, accouchement prématuré 12%
- juste avant le terme, risque de varicelle néonatale (25-50%). Elle se traduit par une éruption cutanéo-muqueuse généralisée avec lésion ulcéro-hémorragique, atteinte viscérale et/ou pulmonaire : mortalité élevée
- varicelle maternelle avant 33 SA peut entrainer un zona pendant la 1re année de vie
- en cas de zona maternel pas de risque de contamination foetale
Cicatrice : si lésion de grattage
Chez le VIH + : la varicelle chronique du sidéen
- Lésions nodulaires hyperkératosiques ou ulcérées
- Souvent lié à une résistance à l’aciclovir après un traitement prolongé
Chez l’immunodéprimé : varicelle grave hémorragique
- Forme maligne infectieuse sévère avec localisation multiviscérale et AEG
- Facteur de risque greffe allogénique, corticothérapie
- Risque plus faible chez les transplantés
- Eruption cutanée hémorragique, nécrotique, profuse, touchant les muqueuses
- Risque important de décès par défaillance multiviscérale
CIMU
- Tri 5 chez l’enfant et l’adulte non compliqué
- Tri 4 chez l’enfant surinfecté
- Tri 3 dans les autres cas
Signes paracliniques
BIOLOGIQUE
- Aucun si pas de complication. Si bilan réalisé : leuconeutropénie modérée avec lymphocytose et une cytolyse hépatique sont possibles
- En cas de suspicion de complication :
- bilan hépatique (cytolyse)
- NFS (hyperleucocytose)
- CRP (syndrome inflammatoire)
- PL si tableau clinique neurologique
- gaz du sang : hypoxie et hypocapnie (si pneumopathie)
IMAGERIE
- Radiographie du thorax chez l’adulte et l’enfant si persistance de la fièvre, toux ou détresse respiratoire :
- pneumopathie interstitielle diffuse +/- adénopathies hilaires et épanchement pleural
- Echographie chez la femme enceinte
Diagnostic étiologique
Primo infection au virus VZV (varicelle Zona Virus) de la famille des herpesviridae
- Incubation 14 à 21 jours
- Invasion : 24 heures : rash fébrile
- Diagnostic virologique peu ou pas d’intérêt en pratique sauf patients à haut risque :
- cytodiagnostic de Tzanck : résultats en quelques heures, non spécifique, sensibilité dépendante du prélèvement
- immunofluorescence directe : résultats en quelques heures, nécessite un laboratoire spécialisé
- culture cellulaire difficile en raison d’une croissance lente (3 semaines)
- PCR sur LCR et sur des prélèvements cutanéo-muqueux
- biopsie cutanée : pas d’indication aux urgences
- sérologie (diagnostic rétrospectif) pas d’indication en pratique
Diagnostic différentiel
Zona, herpès, les vésicules de la gale ou de l’eczéma
- Prurigo vésiculo-bulleux et en cas de surinfection avec un impétigo primitif
- Chez l’enfant : prurigo strophulus (réaction à des piqures d’insectes)
- Chez l’immunodéprimé : herpès ou zona généralisé
- La variole (dernier cas connu en 1977)
Traitement
TRAITEMENT PREHOSPITALIER / INTRAHOSPITALIER
Stabilisation initiale
- Isolement
Suivi du traitement
- Voir ci-dessous
MEDICAMENTS
Chez l’enfant sain
- Paracétamol sirop une dose poids/6 heures ou 15 mg/kg/6 heures
- Triclocarban savon (Septivon) douche une fois par jour sauf le visage, bien rincer
- Chlorhexidine digluconate solution (Diaseptil) deux applications/j sur les lésions de la tête, une fois/j sur le reste du corps
- Dexchlorphéniramine (polaramine) courte durée :
- sirop :
- nourrisson ½ cuillère mesure (2,5 mL) 2 à 3 fois/j
- 30 mois à 10 ans 1 cuillère mesure (5 mL) 2 à 3 fois/j
- 10 à 15 ans 2 cuillères mesure (10 mL) 2 à 3 fois/j
- comprimé à 2 mg :
- enfant de 6 à 12 ans ½ cp 2 à 3 fois/j
- adulte 1 cp 2 à 3 fois/j
- sirop :
- Dans les formes graves de l’enfant de moins de 1 an, aciclovir (Zovirax) IV 10-20 mg/kg/8h (indication hors AMM)
Si surinfection cutanée
- Amoxicilline + acide clavulanique (Augmentin) : 80 mg/kg /j 7 jours
- Ou Pristinamycine (Pyostacine) adulte 1 g 2 à 3 fois/j, enfant 50 mg/kg en 2 à 3 prises
- Ou si allergie macrolide : érythromycine (Erythrocine) adulte 2 à 3 g/j, enfant 30 à 50 mg/kg/j
Chez l’adulte sain non immunisé non compliqué
- Paracétamol 1g/6h
- Vaccination recommandée dans les 3 jours suivant le contage par Varilrix
- Même traitement que chez l’enfant pour les lésions cutanées et antihistaminique
Chez le VIH + et chez l’immunodéprimé
- Aciclovir (Zovirax) IV 10 mg/kg/8h chez l’adulte, 500 mg/m² de surface corporelle chez l’enfant, 8 à 10 jours (indication hors AMM) [SC : (4P+7) / (P+90)] :
- si résistance à l’aciclovir, traitement de seconde ligne foscavir (Foscarnet) IV 60 mg/kg/8h pendant 7 à 14 jours
- Hydratation au minimum 1,5 L/24h
- Vaccin contre indiqué
VZV oculaire
- Dans le PORN syndrome et l’ARN syndrome aciclovir (Zovirax) IV 10 mg/kg/8h chez l’adulte, 500 mg/m² de SC chez l’enfant, 8 à 10 jours (indication hors AMM). Généralement pas de guérison de l’oeil atteint mais prévention des atteintes controlatérales dans l’ARN syndrome et les atteintes encéphaliques dans le PORN syndrome
- Avis d’un ophtalmologue
Pneumopathie varicelleuse
- Aciclovir (Zovirax) IV 10 mg/kg/8h chez l’adulte, 500 mg/m² de SC chez l’enfant, 8 à 10 jours (indication hors AMM) :
- si résistance à l’aciclovir, traitement de seconde ligne Foscavir (Foscarnet) IV 60 mg/kg/8h pendant 7 à 14 jours
- Hydratation au minimum 1,5L/24h
- Oxygénothérapie
- Ventilation mécanique si détresse respiratoire
Manifestation neurologique à VZV
- Aciclovir (Zovirax) IV 10 mg/kg/8h chez l’adulte, 500 mg/m² de SC chez l’enfant, 8 à 10 jours (indication hors AMM) :
- si résistance à l’aciclovir, traitement de seconde ligne foscavir (Foscarnet) IV 60 mg/kg/8h pendant 7 à 14 jours
Femme enceinte
- Contage avant 20 semaines d’aménorrhées :
- patiente immunisée : aucun risque pour le foetus
- patiente non immunisée : aciclovir (Zovirax) 5 x 800 mg per os pendant 8 jours, à démarrer à J7 du contage (efficacité non démontrée). Discussion en milieu spécialisé d’un traitement par immunoglobulines spécifiques dans les 72 heurs suivant le contage
- Varicelle déclarée avant 20 semaines d’aménorrhées :
- prise en charge maternelle aciclovir (Zovirax) 5 x 800 mg per os/j, durée à voir avec des obstétriciens. Objectifs : diminuer le risque de varicelle congénitale et le risque de complication maternelle. Efficacité non démontrée
- prise en charge foetale en milieu spécialisé
- Varicelle maternelle proche du terme :
- J – 21 à J – 5 :
- traitement par aciclovir (Zovirax) 15 mg/kg/8 h IV pendant 8 à 10 jours
- J – 5 à J + 2 :
- tocolyse pour donner 5 jours à la mère pour produire des anticorps
- traitement par aciclovir (Zovirax) 15 mg/kg/8 heures IV pendant 8 jours
- aciclovir (Zovirax) chez l’enfant dès la naissance 20 mg/kg/8 heures IV pendant 8 à 10 jours (indication hors AMM)
- vaccin contre indiqué
- J – 21 à J – 5 :
Surveillance
CLINIQUE
- Guérison en 10 à 15 jours
PARACLINIQUE
- Chez l’enfant : aucune chez le nourrisson et l’enfant sans antécédent
- Dans la surinfection cutanée : NFS, CRP
- Chez l’adulte sain non immunisé non compliqué : aucune
- Chez le VIH + et chez l’immunodéprimé: en milieu spécialisé
- VZV oculaire : en milieu ophtalmologique
- Pneumopathie varicelleuse : radiographie de thorax, NFS, ionogramme sanguin, CRP
- Manifestation neurologique à VZV : en milieu spécialisé
- Femme enceinte : en milieu spécialisé
- Nouveau-né : en milieu spécialisé
Devenir / orientation
CRITERES D’ADMISSION
- Si hospitalisation : isolement
- Complications : neurologiques, respiratoires ou ophtalmiques
- Systématiquement chez la femme enceinte en fin de grossesse et chez l’immunodéprimé
- Nouveau-né
CRITERES DE SORTIE
- Enfant ou adulte non compliqué
ORDONNANCE DE SORTIE
- Voir le traitement selon le type de patient et les complications
RECOMMANDATIONS DE SORTIE
- Ne pas appliquer de talc ni de topique antibiotique, anesthésique, antiprurigineux ou antiviraux
- Contre-indication aux anti-inflammatoires stéroïdiens et non stéroïdiens : risque rare de syndrome de Reye
- Couper les ongles courts
- Pas d’éviction scolaire obligatoire, ni de limitation des activités depuis 2007
- Faire boire
Bibliographie
- <a « http:= » » www.infectiologie.com= » » site= » » medias= » » _documents= » » consensus= » » vzv98.pdf »= » »>Conférence de consensus SPILF 1998 Méd Mal Infect. 1998 ; 28 :1-8
- Abrégés connaissances et pratiques dermatologie – collège des enseignants en dermatologie de France – Masson
- Urgences médico-chirurgicales de l’adulte – Carli, Riou, Télion – édition Arnette Blackwell
- Pilly 21e édition – Collège des universitaires de maladies infectieuses et tropicales – Editions médicales
Auteur(s) : Nicolas SEGAL
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com