Objectifs
Évaluer le traumatisme physique et psychique.
Mettre en place les gestes de première urgence.
Gérer le patient tant du point de vue médico-légal que sur le plan vital.
Signes
La classification médico-légale range les lésions par ordre de gravité :
• Érythème : rougeur congestive de la peau qui disparaît en quelques heures.
• Abrasion cutanée : ablation de l’épiderme suite à un frottement et sans saignement.
• Contusion : lésion tégumentaire produite par un choc brutal, avec une augmentation de volume des tissus lésés.
• Contracture musculaire : contraction permanente douloureuse d’un muscle consécutive à un effort prolongé et violent.
• Ecchymose : lésion cutanée réalisant des taches rouges de forme variable, en relation avec une extravasation sanguine dans les tissus hypodermiques.
• Hématome : présence de sang collecté dans les tissus ou dans une cavité préexistante (par exemple : paupière, espace extra-dural entre la dure-mère et la voûte crânienne).
• Lésions dues à des instruments coupants :
– plaie franche : section des téguments causée par un instrument tranchant avec risque de lésions profondes vasculaires, tendineuses et nerveuses ;
– plaie par instrument piquant : avec orifice d’entrée très petit, reproduisant la pointe de l’objet (pointe de couteau ou de ciseaux…) ;
Attention ! Un trajet rectiligne peut occasionner des lésions profondes vasculo-nerveuses et des hémorragies internes (plaies cardiaques, pulmonaires, hépatiques…) et doit être exploré chirurgicalement.
– plaie contuse : solution de continuité sans limites précises occasionnée par un instrument contondant sans arête vive.
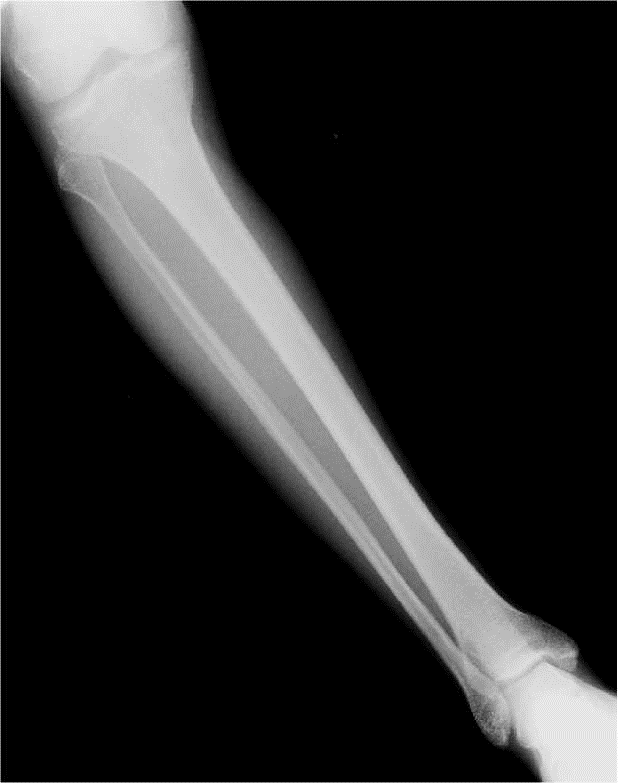
• Fracture : rupture traumatique de la continuité osseuse :
fi81ie
– fracture simple sans déplacement avec fracture rectiligne due à un choc direct ;
– fracture spiroïde due à un mouvement de torsion ;
– fracture avec déplacement : soins particuliers, comme immobilisation en traction ou intervention de chirurgie orthopédique.
• Lésions par brûlure (cigarettes, fer à repasser…).
• Plaies par arme à feu : différentes selon l’arme, le type de projectile (balle ou plombs.), la distance de tir. Une lésion par arme à feu peut comporter un orifice d’entrée et un orifice de sortie ou seulement un orifice d’entrée lorsque le projectile n’est pas ressorti. La taille de l’orifice d’entrée n’est pas liée à la gravité des lésions internes.
PLAIE À RISQUE TÉTANIGÈNE
Si la plaie est à risque tétanigène (présence de particules de terre, fracture ouverte), le statut vaccinal du patient doit être contrôlé. L’interrogatoire n’étant pas viable dans ces situations, un test de dépistage rapide des anticorps antitétaniques peut être réalisé aux urgences (en concertation avec le laboratoire de biologie), permettant de connaître la protection du patient. Devant une plaie à risque tétanigène et un patient non protégé, une immunoprophylaxie et un vaccin antitétanique doivent être réalisés aux urgences.
Premiers gestes – Questions au patient
Interrogatoire
• La menace persiste-t-elle ?
• La victime a-t-elle perdu connaissance ?
• A-t-elle beaucoup saigné ?
• La victime sait-elle quels types de violence elle a subis ?
• La victime veut-elle prévenir un proche, la police ou la gendarmerie ?
• De quoi se plaint-elle ?
• La victime souffre-t-elle beaucoup ? A-t-elle besoin d’un traitement antalgique ?
• Quel est son statut vaccinal ?
• Existe-t-il une grossesse ?
• Quels sont les antécédents ?
FI81E
Premiers gestes
• Évaluer les lésions et leurs répercussions sur l’état général de la victime. Il en découle des gestes de première urgence, l’indication d’une oxygénothérapie, de la mise en position adaptée, d’une immobilisation selon les cas.
• Lors du temps de diagnostic et de soin, il y a surveillance et recherche des signes d’alarme :
– Respiration : gêne à l’inspiration et à l’expiration, rythme et amplitude anormaux, signes de lutte (tirage ou saturation d’oxygène en air ambiant inférieure à 90 %).
– Circulation : absence de pouls (radial, fémoral ou carotidien) et caractère filant ou imprenable, mauvaise qualité de la circulation périphérique (refroidissement des extrémités, voire marbrures ou pâleur anémique).
– Conscience : ouverture des yeux, réponse verbale et réponse motrice ; éléments clés pour le score de Glasgow.
Prise en charge – Bilans, traitement
Pour toute plaie sanglante, le port des gants de la part des soignants est systématique en prévention des AES et pour des raisons médico-légales éventuelles (traces de poudre en cas de plaies par arme à feu).
Bilans
Bilan lésionnel médical
l est particulièrement attentif. Chez une victime inconsciente ou blessée par arme à feu, l’examen est systématiquement effectué sur une personne entièrement dénudée. Au mieux, pour le bilan lésionnel, une prise de photographies peut être réalisée simultanément aux premiers soins indispensables pour la victime.
Bilan traumatique médical
Un bilan traumatique complet s’impose pour mettre en route le traitement approprié et pour établir un bilan lésionnel correct.
Si des bilans complémentaires sont nécessaires, il est indispensable de poser rapidement une voie veineuse périphérique.
371
fi81ie
Prise en charge des plaies
• Les plaies craniocérébrales sont particulièrement graves. Chez une victime consciente ou comateuse, le bilan initial comporte la recherche de :
– l’état pupillaire ;
– un éventuel déficit ;
– une notion d’intervalle libre.
• Les plaies abdominales se compliquent de deux risques :
– infection pour les viscères creux : surveillance de la température, des signes fébriles ;
– hémorragie pour les organes pleins : surveillance des constantes cardiocirculatoires (FC, PA) répétée, pratique de l’Hémocue répétée pour rechercher un syndrome hémorragique et évaluer son importance.
• Les lésions des membres associent des complications nerveuses, osseuses, cutanées, des parties molles et vasculaires :
– risques hémorragiques, ischémiques, œdémateux et infectieux ;
– recherche des pouls périphériques (lésions vasculaires) ;
– recherche de déficit moteur ou sensitif (lésions nerveuses).
• Les plaies thoraciques peuvent occasionner plusieurs complications :
– plaie soufflante : à colmater immédiatement par compresses fixées par bande élastique ;
– pneumothorax ;
– épanchement péricardique avec risque de tamponnade et d’arrêt cardiaque.
• Les lésions maxillo-faciales présentent :
– des risques infectieux et hémorragiques dus à la riche vascularisation de la face ;
– des risques asphyxiques dus au sang, à la salive, aux fragments osseux et dentaires pouvant obstruer les voies respiratoires ;
– des lésions nerveuses en raison de la riche innervation faciale.
• Les lésions du cou présentent des risques principaux de trois ordres :
– vasculaire en raison de la proximité des gros vaisseaux ;
– respiratoire en raison du passage des voies aériennes supérieures ;
– neurologique si la moelle épinière est lésée.
La mesure des paramètres essentiels (pouls, pression artérielle, température, oxymétrie transcutanée) est systématique et doit être répétée régulièrement tout au long des soins ou des examens diagnostiques.
372
FI81E
La victime est également une victime souffrante. L’évaluation et le traitement de la douleur font partie intégrante de la prise en charge de la victime de violence aux urgences.
Prise en charge psychologique
• Évaluer la nécessité d’un entretien avec un psychologue ou un psychiatre. Le proposer le cas échéant.
• Informer sur les associations de victimes.
Surveillance – Évaluation
• Outre la surveillance des constantes vitales et l’évaluation des traitements institués, le rôle infirmier ne doit pas négliger l’empathie pour la victime.
• La bonne gestion du trauma, les mesures d’antisepsie et d’antibioprophylaxie, le traitement de la douleur en cas de lésions ouvertes sont primordiales dans la prise en charge de toute victime de violences.
• L’infirmier(e) et l’ensemble de l’équipe soignante veillent à assurer la filtration des contacts (physiques et téléphoniques) avec le patient selon le souhait qu’il a exprimé.
• Le rôle infirmier est aussi un rôle de conseil pour les démarches à entreprendre, si la victime peut le faire elle-même, ou de relais par le biais du signalement, décidé après discussion avec les membres de l’équipe médicale et soignante au sein des urgences.
DISPOSITIONS LÉGALES
La démarche infirmière est de veiller à ce que la victime, à l’issue des soins, dispose de tous les éléments nécessaires pour déposer plainte. L’infirmier(e) doit renseigner la victime sur les formalités utiles pour déposer plainte ou faire signaler les violences, dans le respect des conditions légales.
La gravité des violences est jugée par durée d’incapacité totale (au sens pénal) qui n’est pas un arrêt de travail mais qui juge de la gêne réelle et totale à faire les gestes de la vie courante, comme se vêtir, faire sa toilette, s’habiller, se nourrir. Par exemple, si la durée d’ITT (au sens pénal) occasionnée par des violences est supérieure à huit jours sur le certificat établi, l’auteur des violences peut être jugé en tribunal correctionnel et risque trois ans d’emprisonnement et 45 000 € d’amende.
fi81ie
Fiche 80, Maltraitance : dépistage et aux urgences.
Fiche 83, Victime adulte de violences sexuelles.
Fiche 84, Violences sexuelles chez l’enfant et l’adolescent de moins de
15 ans
Fiche 107, Douleur (évaluation de la -).
Fiche 108, Douleur (traitement de la -).
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com