Spécialité : cardiologie / infectieux /
Points importants
- Environ 5% des patients pris en charge en urgence pour douleur thoracique
- Pose le problème de diagnostic différentiel avec des affections à prise en charge spécifique immédiate et à potentiel évolutif à court terme
- 85 à 90% de péricardites aiguës virales ou idiopathiques
- Récurrence dans 15 à 50% des cas
- Dépister les formes à risques d’évolution péjorative et les formes nécessitant un bilan étiologique
Présentation clinique / CIMU
SIGNES FONCTIONNELS
Douleur thoracique (90% des cas)
- Rétro-sternale, de début aigu, exacerbée à l’inspiration, majorée par le décubitus
- Possibles irradiations douloureuses au cou et bras
- Majorée aux changements de position et aux efforts de toux
Dyspnée (plus rare)
- Polypnée par inhibition respiratoire liée à la douleur
- Rarement permanente et intense (tamponnade ?)
Fièvre
- Fréquente, 38 à 38,5°C
- Plus importante = facteur de risque de complications
Signes généraux
- Inconstants
- Syndrome pseudo-grippal, arthralgies et myalgies, altération de l’état général…
CONTEXTE
Terrain
- Sujet jeune pour les péricardites aiguës idiopathiques ou virales
- Autres : voir Diagnostic étiologique
Antécédents et facteurs de risques
- ATCD de péricardite : 15 à 50% de récurrence
- Autres : voir Diagnostic étiologique
Circonstances de survenue
- Précédée d’un syndrome grippal ou d’une infection ORL pour les péricardites aiguës idiopathiques ou virales
- Autres : voir Diagnostic étiologique
EXAMEN CLINIQUE
Frottement péricardique (dans 15 à 25% des cas au diagnostic et 85 % des cas au cours de l’évolution)
- Sensibilisé par l’auscultation au bord gauche du sternum en fin d’expiration et patient assis en antéflexion
- Persistant à l’apnée
Signes de tamponnade (et leur fréquence) de recherche systématique
- Elévation de pression veineuse systémique : turgescence jugulaire (100%)
- Pouls paradoxal > 10 mmHg (88 à 98%)(diminution de la pression artérielle systolique à l’inspiration)
- HoTA voire état de choc : PAS < 100 mmHg (58 à 64%)
- Tachycardie > 100 bpm (77 à 100%)
- Tachypnée > 20 c/min (80 à 97%)
- Bruits du coeur assourdis à inaudibles (34 à 84%)
EXAMENS PARACLINIQUES SIMPLES
ECG
- Evolution en 4 phases de l’aspect électro-cardiographique (non conservée en cas de traitement précoce) :
- sus-décalage concave diffus du segment ST (sans image en miroir) et sous-décalage du segment PR (D1, D2 et AVL+++)
- retour à la ligne isoélectrique des segments ST et PR et aplatissement de l’onde T
- inversion de l’onde T
- normalisation de l’onde T (en quelques semaines à quelques mois)
- Autres données ECG :
- ratio entre l’élévation du segment ST et l’amplitude de l’onde T en V6 > 0,24 = argument fort pour le diagnostic de péricardite
- sous-décalage de l’intervalle PQ
- microvoltage dans les dérivations périphériques
- fréquent trouble du rythme auriculaire (ESA, AC/FA paroxystique)
- jamais d’onde Q ou d’image en miroir !
CIMU
- Tri 3 à 5 en fonction de la gravité clinique
Signes paracliniques
BIOLOGIQUE
NFS
- Recherche d’une hyperleucocytose :
- inconstante
- si majeure, évoquer une péricardite purulente
Dosage de la troponine
- Elevée chez 35 à 50 % des patients (par inflammation épicardique plus que nécrose cardiomyocytaire)
- Concentration plasmatique corrélée à l’amplitude du sus-décalage du segment ST
- Une élévation marquée de la concentration plasmatique de troponine n’est pas un facteur indépendant de risque d’évolution sévère
- Une élévation prolongée de la concentration plasmatique de troponine doit faire évoquer l’association à une myocardite à risque évolutif plus sévère
Autres examens biologiques : avec pour objectif le diagnostic étiologique (sans recours nécessaire en cas de présentation clinique typique non compliquée)
- Intradermoréaction à la tuberculine
- Sérologies virales dont VIH
- Bilan auto-immun :
- facteur rhumatoïde
- anticorps anti-nucléaire
- complément sérique
IMAGERIE
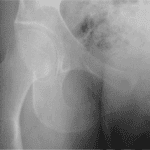
Radiographie du thorax
- Initialement normale
- En cas d’épanchement péricardique important :
- cardiomégalie
- silhouette cardiaque symétrique
- bord gauche de la silhouette cardiaque rectiligne
- 20 à 30% d’épanchement pleural associé
- Intérêt pour le diagnostic différentiel et peut être une aide au diagnostic étiologique
Echographie cardiaque transthoracique
- Signe le diagnostic quand positive mais non indispensable en cas de présentation clinique typique sans facteurs de mauvais pronostic
- Visualisation et approche quantificative de l’épanchement en modes bidimensionnel et TM (< 1 cm = < 300 mL et > 2 cm = > 1000 mL)
- Aspect caractéristique de « swimming heart » dans les épanchements volumineux : coeur hyperkinétique flottant au sein de l’épanchement
- Possible absence d’épanchement échographique : péricardite « sèche » et débutante
- Evaluation de la tolérance et signes échographiques de tamponnade :
- épanchement circonférentiel abondant
- compression télé-diastolique de l’oreillette droite
- collapsus proto-diastolique du ventricule droit
- diminution inspiratoire des flux trans-mitral et trans-aortique
- distension de veine cave inférieure et des veines sus-hépatiques
Diagnostic étiologique
Idiopathique (85-90%)
Infectieuse
- Virale (1-2%) :
- coxackies, adénovirus, échovirus, VIH, VHA, VHB …
- Bactérienne (1-2%) :
- staphylocoque Auréus, Streptocoques, BGN et H Influenzae.
- sur terrain immunodéprimé +++ et iatrogène (post-chirurgical).
- évolution sévère (mortalité 40%)
Tuberculeuse (4%)
- D’évolution sub-aiguë à chronique
- Diagnostic évoqué sur le terrain d’immunodépression, l’altération de l’état général et de contage tuberculeux
- Diagnostic de certitude sur la ponction-biopsie chirurgicale péricardique et l’analyse histo-pathologique
Infarctus de myocarde (5-10% des IDM)
- A la phase aiguë : dans le cadre de réaction péricardique responsable de la réapparition d’une douleur thoracique et de rupture ventriculaire
- Péricardite de Dressler : 15 jours à 3 sem. après la phase aiguë de l’IDM
Dissection aortique (< 1%)
Traumatique
Néoplasique (7%)
- Lésions primitives du péricarde :
- mésothéliome péricardique et sarcome péricardique
- d’évolution sévère : péricardite constrictive+++
- Lésions secondaires du péricarde :
- leucémies, lymphome et tumeurs mammaires et pulmonaires+++.
- tamponnade fréquente
Post-radique
- Dans les 5 ans après radiothérapie thoracique
- Tableau clinique souvent sévère : péricardite constrictive +++
Insuffisance rénale chronique (13% des patients hémodialysés)
- Souvent asymptomatique
- Expression clinique pouvant être sévère selon la tolérance hémodynamique à la séance d’hémodialyse
Post-chirurgicale
- Dans 25% des cas après chirurgie cardiaque
- De mécanisme inflammatoire ou hémorragique (anticoagulants)
- Risque de tamponnade +++
Pathologie auto-immune et collagénose (3-5%)
- LEAD, PR, sclérodermie …
Iatrogène (< 1%)
- Dantrolène, doxorubicine, hydralazine, phénytoine, procaïnamide …
Diagnostic différentiel
Celui de tout syndrome douloureux thoracique !
Douleur thoracique avec détresse vitale
- Infarctus du myocarde
- Dissection aortique
- Tamponnade cardiaque d’autre étiologie
- Embolie pulmonaire massive
- Pneumopathie aigue sévère
- Pneumothorax compressif
- Rupture spontanée de l’oesophage
Douleur thoracique sans détresse vitale à risque évolutif précoce
- Insuffisance coronarienne aiguë
- Embolie pulmonaire
- Anévrysme de l’aorte thoracique
Autre tableau douloureux thoracique
- Douleur pleurale
- Pneumo-médiastin
- Hernie discale thoracique
- Trouble de la motilité oesophagienne
- Syndrome de Pancoast-Tobias
- Reflux gastro-oesophagien
- Ulcère gastroduodénal
- Pancréatite aiguë
- Cholécystite
- Douleur pariétale thoracique
Traitement
STABILISATION INITIALE
- Conditionnement pré-hospitalier plutôt maximaliste dans le cadre des diagnostics différentiels évoqués (SCA, dissection aortique …)
- VVP de bon calibre
- surveillance rythmique et tensionnelle continue
- L’amélioration symptomatique sous AINS est un argument du diagnostic
- Première dose : aspirine 1000 mg
- Majoration antalgique, si nécessaire titration morphinique
- En cas de tamponnade :
- remplissage vasculaire dans le but de rétablir la pré-charge ventriculaire (bénéfice d’autant plus net sur l’hémodynamique générale et l’index cardiaque que le patient est hypotendu).
- si nécessité d’un support vasopressif : dobutamine de première intention
- respecter les mécanismes compensateurs que sont la tachycardie, la veino-constriction et la ventilation spontanée !
- si nécessité d’IOT (troubles de conscience, état de choc réfractaire aux thérapeutiques entreprises ou hypoxie sévère) : risque de désamorçage cardiaque d’où ISR puis ventilation à faible volume courant et fréquence élevée
- devant l’échec de traitement entrepris, la détresse vitale majeure et en sauvetage ou en cas d’ACR avec forte suspicion étiologique de tamponnade: péricardiocentése de sauvetage
- orientation vers un plateau technique et de réanimation spécialisés.
SUIVI DU TRAITEMENT
- AINS sans durée de traitement définie (entre 5 et 21 jours ?).
- Aspirine 2 à 4 g/j
- Un traitement par colchicine adjoint au traitement conventionnel par AINS diminue le taux de récurrence et la persistance des symptômes à la 72e heure
- La corticothérapie favorise les récurrences
- Indications de drainage péricardique chirurgical et de biopsies péricardiques :
- mauvaise tolérance clinique et/ou échographique
- péricardite post-chirurgicale, traumatique ou purulente
- péricardite prolongée dans le temps
- Antibiothérapie adaptée aux résultats des prélèvements pour la péricardite purulente
- Traitement antituberculeux et corticothérapie pour la péricardite tuberculeuse
MEDICAMENTS
- Aspirine 2000 à 4000 mg/j
- Ibuprofène jusqu’à 2400 mg/j
- Colchicine 0,5 à 1 mg/j
Surveillance
- Surveillance clinique principalement
- Amélioration symptomatologique rapide sous AINS
- Envisager un bilan étiologique plus approfondi en cas de prolongation de la symptomatologie clinique (à J7 du début de traitement) ou de récurrences fréquentes
Devenir / orientation
EN PREHOSPITALIER
- Transport aux urgences générales ou spécialisées pour confirmation diagnostique et surtout élimination de tout diagnostic différentiel à potentiel évolutif
- Transport vers un plateau technique spécialisé (chirurgie cardio-thoracique) en cas de mauvaise tolérance clinique ou argument clinique en faveur d’une tamponnade
EN INTRAHOSPITALIER
Envisager une hospitalisation pour prise en charge clinique et diagnostique étiologique devant :
- Signes évocateurs de cause spécifique :
- fièvre > 38°C
- évolution subaiguë
- épanchement volumineux ou tamponnade
- échec du traitement anti-inflammatoire
- sexe féminin
- Facteurs de risque d’évolution compliquée :
- sexe féminin
- fièvre > 38°
- évolution subaiguë
- traitement anticoagulant
- épanchement volumineu
- échec de traitement anti- inflammatoire à J7
- traitement corticoïde
- élévation de troponine et myocardiopathie associée
- immunodépression
- traumatisme récent
CRITERES DE SORTIE
- Amélioration symptomatologique sous traitement anti-inflammatoires non stéroïdiens
- Arrêt de travail selon le contexte socioprofessionnel (8 à 10 jours ?)
- Consultation cardiologique en ambulatoire à J+8
- Sortie avec copies du bilan biologique et ECG+++
Mécanisme / description
- Péricarde = sac fibrineux contenant le coeur et la racine des gros vaisseaux
- Constitué de deux feuillets : péricarde pariétal et péricarde viscéral ou épicarde
- Entre les deux feuillets : une cavité « virtuelle » contenant 20 à 50 mL de liquide
- Péricardite = réaction inflammatoire des deux feuillets du péricarde avec constitution ou non d’épanchement liquidien sécrété par la séreuse. Le remaniement inflammatoire est lié à un afflux de polynucléaires neutrophiles et de lymphocytes et à des dépôts de fibrine
Bibliographie
- Richard A. Lange and L. David Hillis. Acute Pericarditis. N Engl J Med 2004;351:2195-202
- David H, Spodick. Sc. Cute Cardiac Tamponnade. N Engl J Med 2003;349:684-90
- Zayas R, Anguita M, Torres F, et al. Incidence of specific etiology and role of methods for specific etiologic diagnosis of primary acute péricardites. Am J Cardiol 1995;75:378-82
- Permanyer-Miralda G. Acute pericardial disease: approach to the aetiologic diagnosis. Heart 2004;90:252-4.
- Urgences médico-chirurgicales de l’adulte. P. Carli, B. Riou et C. Télion. Ed Arnette
- Indicators of Poor Prognosis of Acute Pericarditis
- Colchicine in Addition to Conventionnal Therapy for Acute Pericarditis: Results of the Colchicine for acute Péricardites (COPE) Trial
- Hemodynamics Effects of Volume Expansion in Patients With Cardiac Tamponade
Auteur(s) : Jean-Marie BONNEC, Pierre-Géraud CLARET
Facebook Page Medical Education——Website Accueil —— Notre Application
- Pour plus des conseils sur cette application et developpement de cette dernier contacter avec moi dans ma emaile support@mededuct.com